Ritorniamo su un argomento, visto che è stato recentemente aggiornato.
Partì tutto da un titolo preoccupante uscito circa 2 anni fa: "Gli scienziati che avevano trovato le prove dell'esistenza della sensibilità al glutine hanno ora dimostrato che non esiste"
OMG, il glutine non è più responsabile di nulla, fa bene e tutti lo digeriscono, verrebbe da dire, e se stai male quando lo ingerisci sei un malato immaginario.
Sono in aumento le persone che non mangiano glutine e questo preoccupa non si sa chi, visto che non si conoscono malattie da carenza di glutine, e, se ben sostituito, se ne può fare a meno tranquillamente. Cosa che comunque è consigliabile solo in determinati casi.
 |
| http://www.mansharamani.com/articles/this-article-is-gluten-free/attachment/gluten-free/ |
Nello studio, attuato da questi scienziati, si conclude che nelle persone con sensibilità al glutine autodiagnosticata (cosa non secondaria), solo l'8% è realmente sensibile. In un altro molto simile la percentuale sale al 25% (uno su 4), mentre gli altri, che ritenevano di avere problemi con questa proteina, li hanno a causa dei FODMAP, zuccheri fermentabili che si ritrovano spesso nei cereali, come il grano, ma anche verdura e frutta, e quindi quando si assume grano non è facilmente comprensibile chi sia il responsabile dei gonfiori ecc.
Ma notiamo bene che nessuno ha detto che non esiste la sensibilità al glutine (come dice il titolo), ma semplicemente che sia sovraAUTOdiagnosticata.
Ossia che se io penso di avere una reazione avversa introducendo glutine, in realtà posso averla sia a causa del glutine sia perché nel prodotto contenente glutine ci sono altre sostanze che non digerisco bene e tendono a fermentare dando gonfiori, fermentazione ecc.
In questi giorni lo studio è stato ripetuto e ha confermato l'importanza dei fruttani, zuccheri che tendono a fermentare e sono presenti nel grano, i prima citati FODMAP, nell'intestino irritabile.
Farsi le diagnosi da sé non è mai una buona idea, lo sappiamo.
Poi che a qualcuno dia gonfiore, ad altri emicrania, a molti nulla, questa è un'altra storia. Essenzialmente la nostra capacità di degradare il glutine è dovuta ai batteri (anche salivari), ed ecco perché avere quelli giusti nell'intestino fa la differenza tra salute e malattia. E questi problemi sono in aumento anche per la progressiva riduzione della varietà dei nostri batteri intestinali.
"Il termine intolleranza al glutine può riferirsi a tre tipi di disturbi umani: la malattia celiaca autoimmune (CD), l'allergia al grano (dipendente dalle Ig-E) e la sensibilità al glutine non celiaca (NCGS). Il glutine è una miscela di proteine (prolamine) presente principalmente nel grano, ma anche nell'orzo, nella segale e nell'avena (cosa controversa). Il glutine può essere suddiviso in tre gruppi principali: proteine ricche di prolina, povere di prolina e ad alto peso molecolare.
Le prolamine presenti nei diversi gruppi (di cereali, NdT) possiedono strutture e proprietà simili. Tutte queste proteine sono evolutivamente connesse e condividono la stessa origine ancestrale.
Le proteine del glutine sono altamente resistenti all'idrolisi mediata dalle proteasi del tratto gastrointestinale umano. Il risultato è l'emergere di peptidi patogeni, che causano CD e allergie nelle persone geneticamente predisposte.
Esiste una gerarchia di tossicità dei peptidi, che vengono riconosciute da parte delle cellule T"
Quali sono i fattori che slatentizzano la celiachia nelle persone predisposte geneticamente? "Disbiosi intestinale, infezioni intestinali, e, contrariamente a quanto dicono alcuni, anche alte dosi di glutine sono probabilmente fondamentali".
Questo dice Alessio Fasano, cervello italiano ovviamente fuggito in USA e uno dei massimi esperti mondiali di celiachia. Aggiungerei anche la qualità del glutine (quello dei grani moderni può essere più infiammatorio) e la sua lievitazione.
Su glutine e digestione invece: "Non ci sono attualmente prove scientifiche che suggeriscano che una dieta senza glutine sia parte di uno stile di vita più sano o può essere utile per il trattamento di sovrappeso o obesità (se non su animali).
La digeribilità incompleta del glutine può spiegare perché alcune persone riportano un miglioramento non specifico nel benessere dopo aver iniziato la dieta senza glutine. Inoltre, i cereali contenenti glutine, in particolare il grano, sono anche fonte di FODMAP (oligosaccaridi, disaccaridi, monosaccaridi e polioli fermentabili), un gruppo di carboidrati e polioli a catena corta altamente fermentabile.
La riduzione dei FODMAP associata alla dieta senza glutine spiega, almeno in parte, perché in alcuni pazienti affetti da irritabilità intestinale i sintomi possono ridursi dopo aver iniziato una dieta senza glutine".
In aggiunta, il glutine è uno dei maggiori responsabili della permeabilità intestinale, stimolando il rilascio di zonulina, e tale condizione è spesso presente nelle malattie autoimmuni, diabete, obesità ecc. (questo non significa che sia l'unica causa).
"I fattori che influenzano la funzione di barriera intestinale includono batteri patogeni quali E. coli enteropatogeni, dieta ad alto contenuto di grassi, lipopolisaccaridi (LPS), farmaci come quelli antiinfiammatori non steroidei (FANS) e inibitori di pompa protonica (antiacidi, PPIs) ma anche vari allergeni alimentari e la gliadina del glutine".
Recentemente è stata individuata una risposta immunitaria sistemica (generalizzata a tutto il corpo) in seguito all'introduzione del glutine nelle persone sensibili.
Secondo un altro studio, la gluten sensitivity potrebbe essere correlata anche ad alterazione del microbiota (pochi bifidi e altri batteri produttori di butirrato) e all'inibitore dell'alfa-amilasi tripsina (AAT), un antinutriente presente nel grano, e non solo al glutine in sé.
Non solo il glutine infatti può creare problemi, tra le proteine del grano. Anche AAT può scatenare reazioni di tipo immunitario, in particolare attivando le cellule mieloidi. Queste proteine sono resistenti al calore e alla digestione, quindi con la cottura rimangono intatte, e i nostri enzimi digestivi non riescono a scomporle.
Nell'intestino irritabile togliere il glutine può aiutare, in particolare in alcuni sottogruppi di pazienti con questa patologia
Glutine e psicosi
Spesso questa proteina viene associata a problemi mentali. Cosa dice la scienza in merito?
Le gluteomorfine, prodotte dalla digestione del glutine e con forma simile agli oppioidi endogeni, riescono a entrare nel circolo sanguigno, e questa è una delle probabili cause del fatto che molti, in particolare anziani, traggono sempre tranquillità e consolazione a mangiare pasta, pane, biscotti ecc.
A tal proposito segnalo l'ottimo articolo di una collega sull'effetto potenzialmente negativo di gluteo e caseomorfine, dalle malattie autoimmuni alle intolleranze alimentari.
In generale ci informa una revisione degli studi sull'argomento:
"Il
ruolo presunto del glutine nella fisiopatologia delle gravi malattie mentali
rimane incerto e si dubita sul possibile beneficio delle diete prive di
glutine per le persone affette da psicosi e disturbi dell'umore.
Sebbene
le attuali evidenze disponibili suggeriscano che le persone con malattia
celiaca o allergia al glutine potrebbero avere un rischio leggermente più
elevato di schizofrenia e disturbi dell'umore rispetto alla popolazione
generale, la revisione della letteratura rivela significative inesattezze nei
dati. Non ci sono prove sufficienti per raccomandare diete prive di glutine per
le popolazioni con psicosi e disturbi dell'umore".
Anche se alcune ricerche evidenziano le differenze tra i sani e i malati nella risposta al glutine, e i casi riportati di persone che migliorano la loro psicosi evitando il glutine ci sono, non possiamo in pratica dire (come spesso accade) che bisogna toglierlo a tutti, ma che alcuni potrebbero avere benefici.
Lo stesso accade ad esempio anche nell'autismo.
Qualche ricercatore suggerisce la ricerca degli anticorpi Ig-G per la gliadina
Scrive Andrea Luchi in proposito:
"Ma il pane fa male? E gli psichiatri?
Qualcuno ricorderà Jeffrey Dahmer, il mostro di Milwaukee. 17 omicidi, atti di cannibalismo, necrofilia, squartamento, violenza sessuale.
Arrestato nel 91 mori ucciso nel 94 da un altro detenuto, di nome Scarver, schizofrenico, con un bilanciere da palestra. Scarver non frequentava Dahmer in carcere ma lo fece perché schifato dalle cose che Dahmer aveva compiuto.
Di Scarver, che ora scrive poesie sul suo sito internet, nessuno psichiatra ha mai capito molto. E sono stati almeno una decina a visitarlo.
Lui invece ha capito molto bene il suo problema: "Dopo lunghe ricerche", confessa, " ho capito qual è il mio problema: quando mangio pane o zuccheri raffinati ho le crisi psicotiche. Queste cose sono i principali colpevoli del mio stato."
Sicuramente non possiamo dire che tutti quelli che mangiano pane diventano killer, né che tutti i killer lo siano perché mangiano pane, ma è un interessante episodio su come ambiente e predisposizione genetica possano interagire e dare risultati sorprendenti.
Conclusioni
Secondo un nuovo studio, tra l'altro osservazionale (quindi che non può dimostrare granché), togliere il glutine può ridurre la qualità della dieta (ridotto apporto di micronutrienti e fibre) e aumentare il rischio di diabete.
Questo può succedere solo se si usano sostituti di scarsa qualità, ma in determinati casi la dieta gluten-free (o a ridotto contenuto di glutine) può essere una buona scelta anche se non si è celiaci.
Se proprio volete mangiare senza glutine, o ridurlo, non scegliete prodotti industriali: fanno salire la glicemia più velocemente della pasta tradizionale.
La pasta ha in genere un impatto glicemico e quindi metabolico (che conta, contrariamente a quanto vi dicono alcuni dilettanti della nutrizione) inferiore a quello di pane e patate, ma questo rimane sempre soggettivo.
Utilizzate quindi cibi naturalmente privi di glutine, come i topinambur, le patate dolci e il riso integrale.
Aggiornamento 5/1/2018
Quali sono le possibili cause della
celiachia refrattaria, quella che nonostante l'assenza di glutine nella dieta dà sintomi?
Colite, intolleranze ad altri alimenti, insufficienza del pancreas esocrino (che produce enzimi digestivi), SIBO, intestino irritabile.
Una revisione degli studi esamina il legame tra autoimmunità e glutine. Fermo restando che non è la causa di tutti i mali e alcune persone non hanno problemi a ingerirlo e digerirlo, queste le conclusioni riassunte:
"Molteplici aspetti dannosi del glutine influiscono sulla salute umana, comprese le manifestazioni digestive ed extradigestive glutine-dipendenti mediate da reazioni potenzialmente immunologiche o tossiche che inducono problemi gastrointestinali. Il glutine colpisce il microbioma e aumenta la permeabilità intestinale. Aumenta lo stress ossidativo e influenza il comportamento epigenetico (l'espressione dei geni, NdT). È anche immunogenico, citotossico e proinfiammatorio. L'assunzione di glutine aumenta l'apoptosi (morte cellulare programmata, NdT) e diminuisce la vitalità cellulare e la differenziazione. In alcune malattie autoimmuni non celiache, le diete prive di glutine possono aiutare a ridurre gli effetti avversi del glutine. Sono necessari ulteriori studi in vivo per svelare il puzzle degli effetti del glutine negli esseri umani e per esplorare i potenziali effetti benefici delle diete prive di glutine nelle malattie autoimmuni".
Viene ipotizzato un legame tra alcuni casi di epilessia e glutine
Aggiornamento 26/2/2018
Se i sintomi della celiachia non migliorano dopo l'esclusione del glutine, può essere dovuto alla SIBO
Aggiornamento 19/3/2018
Studio di quasi un anno fa che era sfuggito. I cereali con glutine contengono inibitori degli enzimi digestivi (amilasi-tripsina) che resistono alla cottura e sono particolarmente presenti nelle varietà moderne di grano.
In questo modo si stimola una risposta immunitaria attraverso i TLR4, che porta ad un infiammazione sistemica di basso grado tipica delle malattie moderne
Le linee guida europee sullo svezzamento consigliano di introdurre il glutine dopo il 4° mese, ma non in grandi quantità inizialmente.
In uno studio della durata di un anno su bambini autistici, la maggior parte di loro nel gruppo sottoposto ad intervento nutrizionale (omega 3, vitamine, dieta senza glutine e caseine) ha riportato benefici rispetto al gruppo di controllo non trattato
Aggiornamento 29/5/2018
Il dibattito sul glutine continua: un ricercatore è convinto che troverà finalmente i marker nel sangue della sensibilità al glutine, ma la confusione con i FODMAP rimane
Aggiornamento 16/6/2018
Le diete che funzionano meglio per l'intestino irritabile sono la FODMAP e altre di esclusione, che protratte troppo però rischiano di dare problemi di alterazione del microbiota
Aggiornamento 4/7/2018
Uno svezzamento fatto con pochi cibi industriali riduce il rischio di celiachia nei bambini, probabilmente interagendo col microbiota intestinale
Una revisione sistematica dei dati supporta l'utilizzo della dieta come supporto della terapia di psoriasi e artrite psoriasica, in particolare vitamina D ed esclusione del glutine nelle persone sensibili
Aggiornamento 21/7/2018
La fermentazione con lievito madre permette di ridurre il contenuto di FODMAP, gli zuccheri presenti nel grano responsabili di gonfiore e altri sintomi in persone con intestino irritabile, e preserva i bifidobatteri se la farina è ad alto contenuto di fibra.
Anche il contenuto di inibitori della tripsina (altre componenti problematiche) può ridursi e il glutine diventa più digeribile.
Questo può spiegare anche l'incremento di problematiche intestinali da quando si usano lieviti alternativi e tempistiche molto più brevi
Il mio nuovo articolo su intolleranza, o meglio sensibilità alimentare, e microbiota
L'ingestione di glutine ad alti livelli potrebbe aumentare il rischio di diabete di tipo 1. Si tratta solo di uno studio osservazionale quindi niente di più di un'ipotesi
Aggiornamento 7/10/2018
Molte persone a dieta senza glutine continuano a consumarlo senza accorgersene, e i sintomi permangono.
In uno studio una quindicina di donne con Hashimoto hanno tratto benefici da una dieta senza glutine fatta per 6 mesi. Si tratta ovviamente di numeri piccoli ma che confermano un legame tra dieta e tiroide
Alcune condizioni patologiche (asma, eruzioni dermatologiche, problemi cognitivi e comportamentali, condizioni neurologiche inclusa la neuropatia, problemi di vista, fatica cronica, dolore muscolare o articolare o rigidità, problemi gastrointestinali, infiammazione cronica, soppressione immunitaria e autoimmunità) possono essere legate ad una sensibilità per le muffe, o meglio i loro metaboliti, portando a sensibilità chimica multipla e fibromialgia.
Come intervenire con la dieta? Semi e cereali possono essere grandi fonti di micotossine, così come i cibi fermentati possono favorirne lo sviluppo endogeno.
In generale una dieta di tipo paleo può essere la migliore.
Aggiornamento 12/11/2018
Aggiornamento 22/11/2018
Nelle persone predisposte, il glutine e il cibo industriale accentuano i problemi dell'umore. Evitarli supporta la guarigione.
Per intraprendere una dieta senza glutine viene comunque consigliato di recarsi da un esperto per non andare incontro a carenze
Aggiornamento 4/1/2019
La transglutaminasi microbica (mTg) è un enzima di origine batterica utilizzato nei prodotti da forno (ma anche carni lavorate e latticini) per favorire la coagulazione delle proteine, quindi è usato per migliorare la consistenza del cibo, la gradevolezza e la durata. La sua presenza non deve essere indicata in etichetta.
Gli studiosi hanno scoperto che può indurre permeabilità intestinale, una condizione alla base di molte malattie moderne come diabete e malattie autoimmuni.
Inoltre può modificare i peptidi di gliadina (glutine) alterandone la struttura e formando una sorta di "rete", inducendo così una perdita di tolleranza per questa proteina
"Ci sono notizie allarmanti per il pubblico sul potenziale pericolo di usare o consumare questo enzima. Pubblicazioni recenti hanno dimostrato che mTg è immunogenica nei pazienti con celiachia e la sua patogenicità viene continuamente evidenziata. La base teorica perché mTg sia un nuovo fattore ambientale nell'induzione della celiachia esiste, tuttavia, la causalità dovrebbe essere ulteriormente esplorata".
La sensibilità al glutine ha diversi gradi di tolleranza in uno studio su una ventina di persone
La celiachia cambia per sempre il sistema immunitario: le cellule T riparatrici sono permanentemente sostituite con cellule T infiammatorie.
"Il nostro nuovo studio suggerisce che anche se i sintomi a breve termine, come la diarrea e il dolore addominale, possono essere alleviati rimuovendo il glutine dalla dieta, le implicazioni a lungo termine possono rimanere", e questo potrebbe essere vero anche nelle altre malattie infiammatorie intestinali.
Aggiornamento 22/4/2019
Tra le persone con schizofrenia, circa un terzo ha anticorpi IgG antigliadina (contro il glutine, ma diversi da quelli legati alla celiachia). In questo sottogruppo togliere il glutine sembra associato a miglioramento dei sintomi negativi (anedonia, insensibilità, alogia e apatia) ma non della depressione.
I pazienti nel gruppo gluten-free hanno riportato anche meno dolore addominale, diarrea, stitichezza, reflusso e indigestione.
Aggiornamento 9/6/2019
La dieta ad alto contenuto di fibre in gravidanza riduce il rischio di celiachia nella prole.
Secondo un'analisi dello studio DAISY ogni grammo giornaliero di glutine prima dell'anno di età aumenta il rischio di celiachia del 5%. I bambini con la più alta introduzione di glutine hanno un rischio doppio rispetto a quelli con la quantità più bassa. Lo studio non dimostra causalità e non ha altri studi simili, quindi non può essere usato attualmente per cambiare le indicazioni pediatriche
Tra le proteine del grano che possono creare problemi, oltre al citatissimo glutine, vi sono gli inibitori della amiliasi-tripsina (ATI). Il nostro corpo non si è evoluto per degradare queste proteine, ma l'hanno fatto i nostri batteri. Quando l'uomo è passato da un'alimentazione da cacciatore-raccoglitore a quella da agricoltore, si è arricchito di bifidobatteri e lattobacilli. E proprio questi ultimi degradano le ATI. Se non digerite bene può essere un problema di disbiosi, molto comune a causa della scarsa introduzione di fibra e dell'uso di farmaci spesso troppo disinvolto.
Le persone con celiachia appena introducono glutine hanno reazione. Questo succede perché le loro cellule T rilasciano quasi subito le citochine infiammatorie
Nei bambini con predisposizione genetica alla celiachia (i noti HLA-DQ2/-DQ7) la quantità di glutine introdotta nei primi anni di vita è correlata col rischio di celiachia. 1g di glutine (circa 20g di pane) in più al giorno aumenta il rischio del 6-7% a 5 anni
Aggiornamento 27/8/2019
La fermentazione con lievito madre riduce l'indice glicemico, il contenuto di glutine, migliora la disponibilità di minerali e la digeribilità per persone con IBS (colon irritabile)
Qual è l'evidenza sull'uso di diete restrittive nei bambini con ADHD e autismo?
La dieta senza glutine e caseine può essere benefica nei bambini con autismo e problemi gastrointestinali, ma ci sono poche evidenze per raccomandarla a tutti. Se si utilizza si devono quindi informare le persone sul rapporto rischi/benefici.
Anche l'esclusione degli additivi alimentari nei bambini con ADHD non ha mostrato forti evidenze, ma in generale sono sostanze non necessarie quindi si dovrebbero minimizzare a prescindere.
Alcuni bambini con ADHD rispondono bene a una dieta oligoantigenica, ossia che minimizza gli alimenti allergizzanti che attivano l'iperattività.
"Le nuove ricerche dovrebbero anche includere l'identificazione dei predittori della risposta al trattamento, soprattutto dato che le diete di eliminazione possono migliorare il comportamento solo in un (piccolo) sottogruppo di bambini affetti. La ricerca futura potrebbe anche indirizzare la connessione microbiota - intestino - cervello come un potenziale meccanismo alla base dello sviluppo di disturbi del neurosviluppo e dell'effetto delle diete di eliminazione nel ridurre i sintomi. Un approccio multidisciplinare è essenziale per lo studio della relazione tra la connessione microbiota-intestino-cervello e sintomi comportamentali di autismo e ADHD, che potenzialmente coinvolge più sistemi, tra cui il sistema metabolico, immunitario, endocrino e neurale.
Aggiornamento 7/11/2019
Anche in dieta gluten-free le persone celiache
possono essere sovrappeso e soffrire di problemi digestivi, autoimmuni ecc
Aggiornamento 2/1/2020
Nella revisione sull'effetto delle diete nei disturbi dello spettro autistico (ASD), gli autori concludono che, essendo molto frequenti i problemi intestinali, le diete risultano molto interessanti. Tuttavia non è stato individuato un trattamento con risultati univoci e adatto a tutti, e "mancano dati scientifici conclusivi sull'effetto delle diete terapeutiche sull'autismo e, in quanto tale, non è possibile formulare raccomandazioni definitive per una terapia nutrizionale specifica come trattamento standard per l'ASD". Quelle con maggiore efficacia appaiono la dieta senza glutine e caseine (GFCF) e la supplementazione di alcune vitamine e probiotici. La dieta chetogenica e dei carboidrati specifici hanno potenziali da indagare ulteriormente.
La dieta GFCF appare efficace in circa la metà delle persone. A cosa è dovuto questo? Glutine e caseine vengono maldigerite in alcuni soggetti, forse a causa di disbiosi, e la β-caseina A1 presente nei latticini porta alla formazione di β-casomorfina-7 (BCM7), sostanza in grado di entrare nel sangue in caso di permeabilità intestinale e creare problemi di riduzione del glutatione (e quindi stress ossidativo) .
Anche la sovracrescita di candida e delle sue ife sembra implicata, anche a causa della riduzione di lattobacilli
In uno studio americano si è messo in evidenza che per i celiaci non è affatto facile fare la dieta senza glutine, e tracce di questa proteina si ritrovano nelle loro feci e nelle urine (a dimostrare la presenza di permeabilità intestinale tra l'altro)
Aggiornamento 9/1/2020
Un altro studio conferma l'idea che la celiachia, come altre malattie autoimmuni, sia dovuta al mimetismo molecolare, ossia sequenze di alcuni batteri che somigliano al glutine e scatenano una reazione verso di esso. Tra di essi P. aeruginosa e P. fluorescens
Alcuni additivi alimentari, come la transglutaminasi batterica, nanoparticelle come il biossido di titanio e altri metalli possono alterare la barriera intestinale e aumentare il rischio di celiachia nelle persone predisposte
Aggiornamento 4/3/2020
In un modello animale somministrare gliadina (una parte del glutine) con nanoparticelle può ristabilire la tolleranza immunitaria nei topi celiaci
Tra le diete di esclusione che funzionano nella sindrome dell'intestino irritabile, FODMAP e glutenfree. È difficile valutarne l'efficacia in studi sulla popolazione anche perché bisognerebbe trovare alimenti inerti da usare nella popolazione di controllo.
Le diete funzionano attraverso vari meccanismi, come un effetto diretto del cibo, il cambiamento del microbiota intestinale e l'attivazione immunitaria.
Solitamente le persone con IBS hanno carenza di bifidobatteri e eccesso di Enterobatteriacee e Bacteroides. La dieta FODMAP può anche indurre carenza di bifidi, che può essere corretta sinergicamente con i probiotici
I classici test allergici sulle Ig-E non sono in grado di mettere in evidenza l'infiammazione e la risposta immunologica al cibo nell'intestino irritabile. Il grano può indurre infiammazione non solo tramite il glutine, ma anche con l'ATI (inibitore della tripsina), e questo succede soprattutto in caso di carenza di Pseudomonas e lattobacilii (rispettivamente), inducendo risposte immunitarie innate e aumentando la permeabilità intestinale, l'attivazione colinergica e la dismotilità intestinale.
Aggiornamento 19/3/2020
Lo studio dell'interazione tra dieta e disordini autoimmuni è stato recentemente soprannominato "immunodietetica". I componenti del cibo e i loro effetti sul microbioma intestinale sono tra i principali corresponsabili della malattia autoimmune, ma sono spesso trascurati. La perdita del meccanismo di tolleranza orale può indurre il sistema immunitario a reagire al cibo che il corpo usa per vivere. Molti alimenti condividono le sequenze con alcuni tessuti umani; questo "mimetismo molecolare" può indurre o esacerbare malattie autoimmuni. Latte, grano, acquaporine vegetali, legumi, proteine ricche di glicina (carni bianche e rosse, cereali, soia, gelatina ecc), glucani, pectine, tropomiosina del gambero, Saccharomyces cerevisiae (lievito) e carne di maiale sono alcuni esempi di alimenti che condividono una significativa omologia con diverse proteine dei tessuti umani. Le lectine e le agglutinine sono proteine che legano i carboidrati di membrana, e sono presenti in microrganismi, piante e animali, sono resistenti alla digestione. "Le lectine non digerite che riescono a penetrare le barriere digestive possono avere effetti devastanti sul corpo, tra cui problemi digestivi, carenze nutrizionali, danni intestinali e intestino permeabile, una porta verso l'autoimmunità. La lectina iniettata nei topi induce il legame della lectina con le IgG, seguita dall'aggregazione delle IgG e dalla formazione di IgM anti-IgG o fattore reumatoide (RF), inducendo così l'artrite reumatoide." Altre malattie autoimmuni hanno probabilmente altri fattori alla base. "Inoltre, le lectine possono legarsi all'endometrio umano, agli spermatozoi e agli ovuli, provocando una reazione autoimmune che potrebbe causare infertilità negli uomini o nelle donne". "Alcuni alimenti possono aiutare a mantenere la tolleranza orale e un sistema digestivo sano, mentre gli alimenti dannosi possono favorire la crescita di batteri dannosi e portare al rilascio di tossine batteriche, indebolendo le barriere intestinali. Inducendo la permeabilità intestinale, i batteri o i loro antigeni possono entrare nella circolazione, dove la reazione immunitaria contro di loro provoca la produzione di anticorpi. Poiché il tessuto umano è imitato da così tanti antigeni batterici intestinali, gli anticorpi e le cellule T che reagiscono contro gli antigeni batterici possono attaccare le proteine che imitano i batteri presenti nel tessuto umano e quindi innescare una risposta autoimmune. Evitare alimenti che contengono epitopi autoimmuni o componenti che inducono modificazioni post-traduzionali delle proteine alimentari o che hanno la capacità di modificare selettivamente il microbiota intestinale, potrebbe migliorare i sintomi nei pazienti con la corrispondente malattia autoimmune". Come si può leggere quasi qualsiasi categoria di cibo è potenzialmente immunogena quindi solo una dieta tagliata su misura può agire correttamente.
Aggiornamento 23/3/2020
L'organizzazione per lo studio delle malattie intestinali IOIBD ha rilasciato nuove linee guida. In sintesi: si consiglia un moderato-alto consumo di frutta e verdura, le restrizioni sono indicate solo in caso di problemi; è prudente utilizzare una dieta FODMAP; sebbene alcuni migliorino togliendo il glutine, non vi è prova sufficiente per toglierlo a tutti; è consigliato un consumo moderato di carne, da ridurre quella rossa nella colite ulcerosa; non è stato raggiunto un consenso unanime sull'uso dei latticini; tra i grassi vanno ridotti i saturi, evitati i trans e aumentati gli omega 3 da pesce (e non da integratori); si consiglia di ridurre ed evitare dolcificanti, maltodestrine, emulsionanti, biossido di titanio, solfiti
Aggiornamento 13/5/2020
Le malattie autoimmuni sono spesso dovute a una predisposizione genetica che "incontra" un fattore ambientale. In uno studio si è messo in evidenza come i celiaci abbiano maggiori concentrazioni sanguigne di alcuni inquinanti persistenti, come ritardanti di fiamma, pesticidi e PFO. Non è uno studio che può indicare causalità ma solo associazione, però potrebbero essere tra le concause della manifestazione della malattia.
Aggiornamento 24/7/2020
Secondo una revisione dei dati, le persone con celiachia e sintomi neurologici spesso non li hanno a livello gastrointestinale. La dieta senza glutine migliora l'epilessia nel 53% dei casi di persone con sensibilità al glutine. Le persone con epilessia di origine ignota dovrebbero testare gli anticorpi per celiachia
Individuati anticorpi che potrebbero aiutare a diagnosticare la sensibilità al glutine. Fanno parte della classe delle IgG. "Abbiamo scoperto che le cellule B dei pazienti affetti da celiachia hanno prodotto un profilo di sottoclasse di anticorpi IgG con un forte potenziale infiammatorio che è legato all'attività autoimmune e al danno delle cellule intestinali", afferma Alaedini. "Al contrario, i pazienti con sensibilità al glutine non celiaca hanno prodotto anticorpi IgG associati a una risposta infiammatoria più contenuta". "Se riusciamo a guidare specifiche cellule immunitarie dei pazienti celiaci verso una minore infiammazione, potremmo essere in grado di prevenire o ridurre la gravità della reazione immunologica al glutine".
Come volevasi dimostrare, la National Psoriasis Foundation ha recepito le nuove conoscenze sul legame tra glutine e malattie cutanee, indicando il trattamento dietetico tra le possibili risorse. Per la psoriasi si possono fare 3 mesi di esclusione per verificare l'effetto. Anche psoriasi palmopustolosa e dermatite aftosa possono rispondere al trattamento con maggiore frequenza. Lupus, vitiligine, dermatosi, dermatomiosite, alopecia areata, orticaria e angioedema ereditario rispondono con meno frequenza. Dermatite atopica, sclerosi sistemica e disturbi del connettivo indifferenziato non sembrano rispondere
Aggiornamento 27/9/2020
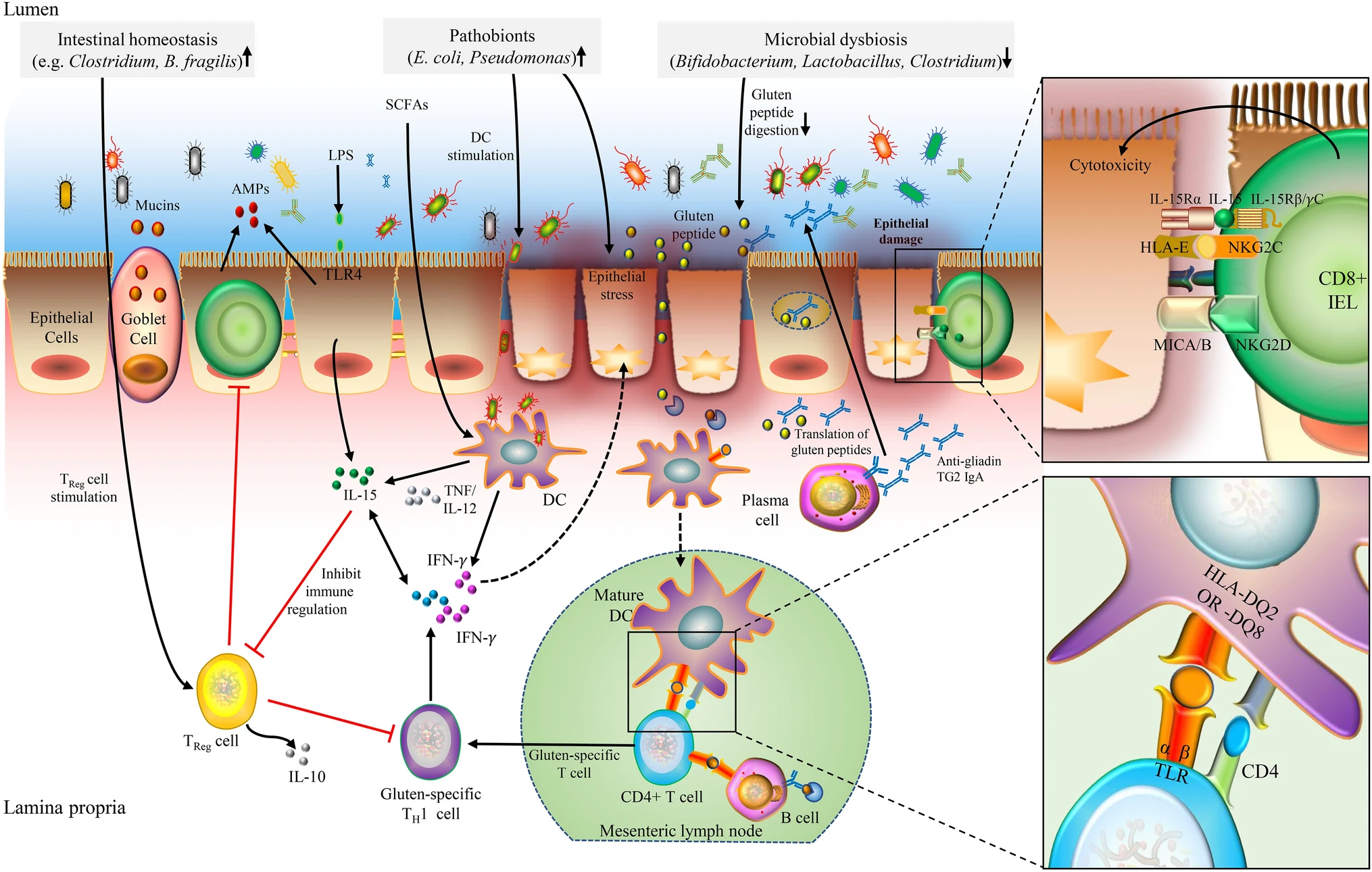
I fattori ambientali che determinano la celiachia non sono ancora certi. Il microbiota è comunque, per quanto mi riguarda, un fattore sicuro (e non che cambia dopo come effetto, come qualcuno dice). In uno studio prospettico si sono individuate particolari specie che poi si assoceranno a maggiore rischio di diventare celiaci. L'uso di probiotici e prebiotici potrebbe ridurre i problemi di chi tende ad avere sintomi nonostante la dieta gluten-free (circa il 20%)
"La risposta immunitaria nella patogenesi della celiachia è mediata dalla risposta sia delle cellule B che delle cellule T. Il microbiota intestinale, sia microbi commensali che patobionti, potrebbe contribuire allo sviluppo della celiachia influenzando la digestione del peptide del glutine, la stimolazione delle cellule dendritiche e TReg, lo stress delle cellule epiteliali, la modulazione della permeabilità intestinale e la produzione di citochine pro-infiammatorie". Anche microbiota orale e viroma possono concorrere. In generale si è osservato riduzione dei lattobacilli e dei bifidi e aumento dei proteobatteri. Metodo di nascita, uso di antibiotici e dieta sono altri probabili fattori, anche se per nessuno si è giunti al grado di certezza sulla correlazione causa-effetto (come spesso accade in patologie multicausali). Uno studio mette in evidenza che, contrariamente a quanto ritenuto finora, il glutine introdotto a 4 mesi e in grande quantità riduce il rischio di celiachia nei bambini. Lo studio è stato comunque criticato per i numeri troppo bassi, e nonostante vada ad aggiungere informazioni difficilmente verrà considerato per cambiare l'orientamento attuale. Mangiare più fibre in gravidanza e meno glutine sembra ridurre il rischio di celiachia nella prole
I probiotici possono essere utili in persone celiache che continuano ad avere problemi nonostante la dieta senza glutine
Un caso limite ma curioso: un ragazzo, con celiachia diagnosticata, è stato in grado di reintrodurre il glutine in seguito al trapianto di cuore necessario per i suoi problemi cardiaci, forse grazie ai farmaci che hanno inibito la reazione immunitaria
Quasi un terzo delle IBS (sindrome dell'intestino irritabile) può iniziare dopo una gastroenterite infettiva, e il dolore può essere attivato dall'introduzione di alcuni antigeni alimentari, per i quali manca la tolleranza orale. Il dolore sembra mediato dall'attivazione dei mastociti. "Questi dati indicano che un'infezione batterica gastrointestinale può rompere la tolleranza orale verso un antigene alimentare e provocare una risposta immunitaria adattativa verso gli antigeni alimentari, con conseguente aumento della permeabilità intestinale e segnalazione anormale del dolore in caso di riesposizione all'antigene".
Inoltre, in un piccolo esperimento su volontari, somministrando alcuni noti antigeni (glutine, grano, soia, latte), essi hanno evocato risposta infiammatoria e dolore, tramite istamina, nelle persone con IBS ma non nei volontari sani (se non 2 casi). Nessuno era allergico a tali antigeni, indicando vie "alternative" all'allergia classica (Ig-E locali).
Aumentano le prove su un coinvolgimento della Candida nella patogenesi della celiachia (CD). La presenza di proteine della candida che somigliano alla gliadina (parte del glutine) può stimolare il sistema immunitario e l'autoimmunità fino alla manifestazione della malattia.
"CD e Candida albicans sono legati. I loro aspetti condivisi e il ruolo fondamentale della transglutaminasi nell'inizio della CD e nelle infezioni indotte da Candida albicans suggeriscono che i funghi sono un nuovo fattore ambientale che influenza gli eventi intestinali e partecipano all'inizio e all'evoluzione della CD. Si spera che la presente ipotesi incoraggi la comunità scientifica a esplorare la Candida albicans nella CD con l'obiettivo di sviluppare nuove strategie terapeutiche per aiutare i pazienti con CD e combattere la virulenza e l'ostilità dei funghi".
Il lievito madre naturale è stato il principale agente lievitante per la produzione del pane fino alla fine del XIX secolo. L'introduzione del lievito di birra nel 1871 ha portato a una graduale sostituzione della fermentazione del lievito naturale, perché permette un processo di impasto più semplice e di breve durata. L'impiego del lievito naturale nella produzione del pane è nuovamente aumentato nell'ultimo decennio, grazie alle superiori proprietà organolettiche del pane a lievitazione naturale; è noto che il pane con lievito madre ha un contenuto inferiore di FODMAP, che vengono degradati durante la fermentazione del lievito naturale, e questo permette di avere una migliore digeribilità. In questo studio si è inoltre dimostrata una riduzione dell'ATI, inibitori dell'alfa-amilasi tripsina, un composto infiammatorio presente nel grano, risultando quindi più digeribile per persone che hanno sensibilità al grano di tipo non celiaco e intestino irritabile.
L'alimentazione è sicuramente legata a intestino irritabile e altri problemi intestinali, come la dispepsia funzionale, ma è molto difficile risalire alle cause e dimostrarne un legame. Normalmente i disagi intestinali si riducono facendo ricorso alla dieta FODMAP, che riduce gli zuccheri fermentabili dando così sollievo. Ma esistono diverse cause di dispepsia funzionale legate al cibo. Una può essere la SIBO (eccesso di batteri nella prima parte di intestino) o l'esofagite eosinofila, malattia a base allergica in cui si possono avere IGG elevate. In altri casi può essere il grano o alcune sue componenti, fibre o proteine come glutine e ATI, che possono indurre anche una risposta infiammatoria e immunitaria.
Le proteine del latte, come la caseina A1, possono ugualmente dare problemi, e bisogna distinguere dalla comune intolleranza al lattosio.
Anche la permeabilità intestinale è stata messa in relazione, con l'ingresso nel sangue di proteine allergizzanti o batteri.
Alcune molecole naturali, come salicilati, amine (istamina), glutammato e lectine sono state messe in relazione coi problemi digestivi. Per gli ultimi 2 mancano prove consistenti, ma molti professionisti lavorano anche considerando questi nutrienti. Tra gli additivi invece, la transglutaminasi batterica (pane e altri prodotti industriali), alcuni coloranti e i dolcificanti sono legati a possibili problemi.
L'alterazione del microbiota è un'altra possibile causa e l'uso dei probiotici può aiutare, in particolare Lactobacillus gasseri OLL2716 .
Quanto possono incidere glutine e FODMAP, noti per la loro azione di irritazione/infiammazione intestinale, nei disturbi mentali? Secondo una revisione degli studi "limitare o escludere il glutine o i FODMAP nella dieta potrebbe essere utile per sintomi come depressione, ansia (7 articoli su 7 hanno riscontrato effetti positivi) o deficit cognitivo (miglioramenti in diverse misurazioni dei test cognitivi in uno studio) e in misura minore per la schizofrenia e lo spettro autistico. Sembra che evitare il glutine o ridurne il consumo possa essere utile per migliorare i sintomi di depressione, ansia e cognizione [in particolare] nelle persone con IBS, celiachia e fibromialgia.
Nello studio sulla Schizofrenia è stato osservato che evitare il glutine può portare ad un miglioramento della cognizione. Nel caso dell'autismo, l'esclusione del glutine o la riduzione dei FODMAP dalla dieta può essere utile, anche se non in modo generalizzato e significativo".
Questi problemi si confermano quindi collegati con l'intestino almeno in alcuni casi.
Qualche mese fa discussi con un medico che si vantava di fare ricerca sulla celiachia, perché secondo lui non c'era prova che il microbiota contasse sulla manifestazione della malattia, e le variazioni del microbiota erano conseguenti alla malattia e non causa. Probabilmente pensava alla celiachia come una punizione divina, e ignorava tutte le prove preliminari già presenti.
Finalmente un gruppo di ricercatori da diversi centri nel mondo ha fatto una "fotografia" del microbiota prima e dopo, mettendo in evidenza che i cambiamenti intervengono già mesi prima e dando la prova a chi non vede oltre il proprio naso (fermo restando che si tratta di patologie multifattoriali). In particolare si rileva una ridotta abbondanza di alcune specie, tra cui il semplice S. thermophilus presente nello yogurt, associate con un effetto antinfiammatorio e produzione di butirrato. Nei controlli sani si contano anche più bifidobatteri. Invece Porphyromonas, associato con infiammazione e permeabilità intestinale, risulta aumentato (così come in altre malattie autoimmuni.
"L'esordio è caratterizzato da maggiore abbondanza di specie proinfiammatorie e diminuita abbondanza di specie protettive e antinfiammatorie in vari momenti precedenti l'insorgenza della malattia. Questi cambiamenti del microbioma, insieme ad alcuni metaboliti, possono rappresentare potenziali biomarcatori dello sviluppo della CD, che possono essere ulteriormente esaminati per individuare come intervenire sul microbiota e sul metaboloma intestinale per ripristinare la tolleranza al glutine e prevenire l'autoimmunità".
Le allergie legate agli alimenti non mediate da Ig-E (o miste) sono prevalentemente reazioni gastrointestinali (malattie eosinofile in particolare esofagite, celiachia, enterocolite allergica indotta da proteine alimentari (FPIES), enteropatia indotta da proteine alimentari (FPE) e proctocolite indotta da proteine alimentari (FPIAP)) o dermatologiche (dermatite atopica) e spesso anche altri allergeni (inquinamento, irritanti, pollini ecc.) sono concausa. Le diete di esclusione e quella a basso contenuto di istamina possono funzionare.
I fattori nutrizionali influenzano la tolleranza.
"Dopo che le fibre alimentari vengono metabolizzate, i derivati batterici, come gli acidi grassi a catena corta (SCFA) e l'acido retinoico (RA), influenzano lo sviluppo e la funzione delle cellule FoxP3+ Treg attraverso l'interazione con le cellule epiteliali intestinali e le cellule dendritiche tollerogeniche (DC) con Cellule T CD4+ naive. L'attivazione e l'espansione delle cellule Treg promuovono la produzione della citochina regolatrice immunitaria, IL-10, che favorisce il cambio di classe delle cellule B da IgG1 a IgG4. Le cellule B IgG4 allergene-specifiche producono anticorpi ad alta affinità per gli allergeni alimentari, prevenendo le interazioni dell'allergene con le IgE legate ai mastociti. I fattori derivanti dal microbiota, come i cataboliti triptofano-indolo, possono attivare direttamente le cellule linfoidi innate attraverso il recettore degli arili (AhR), e indurre la produzione di IL-22, una citochina che promuove rigenerazione dell'epitelio intestinale e integrità della barriera" (riducendo la permeabilità intestinale che è alla base di molte malattie).
Invece l'esposizione a batteri infiammatori attiva le citochine che richiamano gli eosinofili, producono le Ig-E e promuovono il rilascio di istamina, alla base delle reazioni allergiche.
"In condizioni normali, solo quantità minime di antigeni alimentari (Ag) possono attraversare le barriere della mucosa attraverso la via paracellulare, un processo tipicamente associato allo sviluppo della tolleranza immunitaria. L'esposizione ad Ag di durata o entità inappropriata può portare a malattie immuno-mediate in soggetti geneticamente suscettibili.
Gli allergeni degli acari "sono in grado di interrompere le giunzioni strette intercellulari (TJ) e aumentare il traffico di Ag attraverso i monostrati epiteliali bronchiali. Questa proprietà, e in generale la capacità di indurre funzioni effettrici epiteliali, è condivisa con altri allergeni, inclusi alcuni allergeni alimentari, e trigger meno specifici come detergenti e microplastiche".
Alterazioni della permeabilità delle diverse mucose o epiteli (derma ecc.) sono sempre presenti nelle allergie.
"Come ampiamente documentato in numerosi studi condotti negli ultimi 20 anni, la composizione e la diversità delle comunità microbiche che rivestono tutte le superfici corporee, denominate collettivamente microbiota, rappresentano una variabile importante e critica nella regolazione della competenza barriera e delle risposte adattative e innate".
Escludere alimenti in gravidanza può favorire sbilanciamenti nel microbiota del bambino e aumento degli anticorpi legati alle allergie, mentre l'uso di probiotici riduce il rischio.
"Le reazioni alimentari non allergiche sono state anche definite come "ipersensibilità alimentare non allergica". Negli ultimi anni il termine “intolleranza” è stato spesso abusato per definire un'ampia gamma di disturbi legati all'assunzione di cibi diversi. Molteplici e autorevoli segnalazioni, sia scientifiche che istituzionali, chiedono con insistenza di rivedere la terminologia per collocare il complesso mosaico di questi disturbi nella più corretta definizione clinica di “reazioni avverse al cibo non immunologiche”.
L'esistenza e la prevalenza delle ipersensibilità tra cui glutine, istamina e glutammato, è tuttora dibattuto. L'assenza di test affidabili è un altro problema.
Le sensibilità a istamina, additivi e salicilati sono indipendenti dall'ospite. Quelle al lattosio, glutine (o grano) e FODMAP sono invece dipendenti dall'ospite.
Le linee guida NICE sul'intestino irritabile consigliano una dieta varia con esclusione degli alimenti trigger, e in secondo luogo la dieta FODMAP
La dieta senza glutine è associata ad aumentato rischio di steatosi epatica. Questo dipende dal fatto che spesso gli alimenti glutenfree sono vero e proprio cibo spazzatura, pieno di zuccheri, grassi e additivi aggiunti, che inducono iperinsulinemia e insulinoresistenza. Se dovete mangiare senza glutine, privilegiate alimenti veri e naturalmente privi di glutine
Un gruppo di ricercatori italiani ha elaborato una dieta ideale per persone con artrite reumatoide (AR), considerando che "La letteratura scientifica recente suggerisce che la dieta gioca un ruolo fondamentale nella terapia dell'AR, attraverso la gestione dell'infiammazione, dell'immunità e dello stress ossidativo. Si tratta sostanzialmente di una dieta mediterranea.
Per quanto riguarda le fonti di carboidrati, si suggerisce di usare 3 porzioni al giorno di cereali integrali, preferibilmente senza glutine, ed evitare zuccheri aggiunti e dolci.
I grassi devono essere rappresentati da olio extravergine d'oliva preferibilmente crudo e da semi oleosi come semi di chia e di lino, insieme a 30g di altra frutta secca oleosa.
L'uso di spezie come curcuma, zenzero ecc. può ridurre infiammazione e stress ossidativo.
Un bicchiere di vino o birra può essere concesso.
I latticini possono essere usati con moderazione.
Il pesce preferibilmente grasso dev'essere consumato almeno 3 volte a settimana.
Per quanto riguarda la carne se ne consigliano porzioni a settimana, di cui 3 porzioni di carne bianca e una di carne rossa. Soprattutto per le carni rosse vanno scelti tagli magri, in modo da ridurre l'apporto di grassi saturi.
L'assunzione di legumi dovrebbe essere incoraggiata nella frequenza di 3 porzioni a settimana. Per migliorare la tollerabilità, i legumi possono essere consumati decorticati o frullati.
Le uova contengono diversi nutrienti che possono avere effetto pro o antinfiammatorio, per cui se ne consigliano 2 a settimana.
Caffè e tè possono essere consumati.
L'integrazione con omega 3 può essere fatta con dosi di 2,7g al giorno per 3 mesi. La valutazione dei livelli di vitamina D e l'eventuale integrazione sono fortemente consigliati anche per prevenire l'osteoporosi.
Per quanto riguarda altri supplementi, sebbene la letteratura non sia completamente concordante, l'integrazione con antiossidanti (selenio: 100 o 200 μg/dose; rame 0,9 mg; manganese 10 mg; beta-criptoxantina almeno 86,9 μg/giorno ; zinco almeno 15 mg/giorno; vitamina C almeno 40 mg/die) può essere una strategia utile per prevenire lo sviluppo dell'AR. Anche la quercetina (500mg) e il resveratrolo (1g) hanno buone probabilità di ridurre i sintomi.
È importante correggere l'eventuale anemia da carenza di ferro. Limitare il sale è un altro aspetto importante.
Secondo studi recenti il digiuno intermittente può aiutare, almeno temporaneamente, a migliorare la malattia.
In uno studio hanno confrontato l'efficacia di 3 diete sulla sindrome dell'intestino irritabile (IBS) senza costipazione: dieta semplice, in cui si chiedeva di mangiare meglio, evitando cibo spazzatura, facendo pasti regolari ed evitando alimenti che soggettivamente creavano problemi (latticini); dieta FODMAP, in cui si evitavano alimenti fermentabili; dieta senza glutine, in cui non si assumeva grano e simili. Tutte le diete sono state efficaci, ma la dieta semplice è stata seguita più volentieri perché meno restrittiva.
I ricercatori consigliano quindi di usarla come trattamento di elezione, e utilizzare le altre due sotto guida esperta.
Qual è l'evidenza che le persone con tiroidite di Hashimoto debbano togliere il glutine?
Una dieta priva di glutine è indicata nella celiachia (CD), una malattia che può coesistere per motivi genetici coi problemi tiroidei, ma alcuni studi ne dimostrano l'efficacia in caso di autoimmunità.
In uno studio della durata di un anno su circa 60 donne, la metà messe in dieta gluten free ha avuto riduzione del TSH e degli anticorpi anti-tireoglobulina, con aumento a 12 mesi del T4. Gli altri valori (anti-TPO e T3) non cambiano. Lo studio si conclude suggerendo che alcune persone possono avere vantaggio ad escludere il glutine ma non è una raccomandazione da fare a tutti, al contrario di un corretto stile di vita e una dieta sana. I principali fattori nutrizionali che sembrano influenzare il rischio di Hashimoto sono carenza di vitamina D e selenio e livelli troppo bassi o eccessivi di iodio. Carenza di ferro, microbiota alterato, permeabilità intestinale e mimetismo molecolare sono altre possibili concause.
Il selenio è importante perché supporta la rimozione del perossido di idrogeno, un ossidante che si produce durante la sintesi degli ormoni tiroidei che, se non rimosso, stressa la tiroide.
I cereali, con o senza glutine, possono apportare selenio o disturbare il suo assorbimento: il contenuto del minerale dipende dalla sua presenza nel terreno.
La review riporta alcuni casi di persone con miglioramento dei sintomi e dei valori di laboratorio in seguito ad adozione della dieta paleo, ma chiarisce che si tratta di numeri troppo piccoli e che la dieta fatta male può favorire carenze nutrizionali.
Il legame tra glutine e problemi tiroidei sembra dato dalla presenza della transglutaminasi nella ghiandola, ma la reazione autoimmune sembra esserci solo in caso di celiachia conclamata.
La "sensibilità al glutine non celiaca" sta emergendo come una nuova entità clinica, sebbene non sia ancora ben definita. È probabile che la patogenesi della malattia sia il risultato di una complessa interazione tra diversi fattori, inclusi componenti specifiche del grano e dei relativi cereali (non solo il glutine), la funzione di barriera intestinale, il microbiota intestinale e il sistema immunitario. Il valore di zonulina, una proteina che indica permeabilità intestinale, correla particolarmente coi sintomi (dolori intestinali, distensione addominale e problemi extraintestinali come l'ansia).
In queste persone l'ingestione di grano porta ad alterazioni immunitarie associabili anche all'autoimmunità, spesso presente.
Le citochine infiammatorie maggiormente alterate appaiono essere TNF-α, IL-17 e IL-22.
Il coinvolgimento del sistema immunitario porta a pensare che la condizione abbia sfumature di allergia ma con coinvolgimento dell'immunità innata prima e poi di quella adattativa.
In uno studio controllato, in persone con intestino irritabile (IBS) la dieta FODMAP ha dato maggiori miglioramenti rispetto ai farmaci spasmolitici. Secondo i ricercatori questo approccio dietetico dovrebbe essere usato come prima scelta.
Quali fattori ambientali aumentano il rischio di celiachia? Solo una piccola parte di persone con predisposizione genetica (i noti HLA-DQ2 e HLA-DQ8) sviluppa la malattia.
Il glutine non può essere digerito pienamente dai nostri enzimi per cui si generano peptidi immunoreattivi.
Tra i fattori prenatali, fumo e alto consumo di glutine in gravidanza sembrano aumentare il rischio, mentre il consumo di fibre lo riduce. La modalità di parto non sembra influire.
Sul timing di introduzione del glutine c'è ancora incertezza, mentre un alto consumo nei primi 5 anni è associato ad aumentato rischio.
L'uso di antibiotici e antiacidi è associato ad aumentato rischio ma non in tutti gli studi.
Alcune infezioni intestinali come rotavirus e enterovirus possono attivare la malattia.
Le varietà moderne di grano, più ricche in inibitori dell'amilasi-tripsina, possono avere un ruolo nell'innesco della malattia con buona pace dei noti debunker.
Sul microbiota ancora non si è presa una posizione definitiva, ma si sa che alcuni batteri aumentano l'immunogenicità del glutine mentre altri (lattobacilli) la riducono. Pseudomonas ha una crossreazione con la gliadina. In generale non è stato stabilito un chiaro pattern predisponente o protettivo e stabilire una causalità è difficile con gli attuali studi.
Altra info: l'avena non ha glutine ma può creare problemi in alcuni.
Aggiornamento 5/11/2022
Come mai c'è stato negli ultimi decenni un aumento delle malattie gastrointestinali come IBD (Crohn e colite ulcerosa), celiachia, esofagite eosinofila, delle malattie metaboliche come il diabete di tipo 2 e autoimmuni come il diabete di tipo 1? Oltre a un aumento delle diagnosi, grazie a maggiori indagini, uno dei fattori ambientali è l'uso di antibiotici, in particolare nei bambini che stanno sviluppando il sistema immunitario.
Dopo un ciclo di antibiotici il microbiota risulta perturbato per mesi e può non tornare alla sua composizione originale. Si assiste a una proliferazione dei funghi come la Candida che hanno importanti influenze sul sistema immunitario.
"Gli antibiotici portano a profondi cambiamenti nel microbiota intestinale favorendo potenziali meccanismi che inducono le malattie. Gli studi sperimentali mostrano che la perturbazione del microbiota è capace di influenzare lo sviluppo delle malattie. Il livello di esposizione, la finestra temporale, in particolare nella prima infanzia e il tipo di antibiotici può spiegare la differenza nel rischio di malattia.
La difficoltà nel chiarire il legame è dovuta alla complessità nelle dinamiche del microbiota, per cui occorrono maggiori studi sia epidemiologici che sperimentali.
I trattamenti per porre rimedio a queste alterazioni, come prebiotici, probiotici, simbiotici e trapianto fecale sono sotto indagine, ma una migliore gestione nella somministrazione degli antibiotici sarebbe il fattore a cui porre maggiore attenzione".
Nella celiachia prima della manifestazione della malattia, si notano un eccesso di Escherichia coli e di Bacteroides e una riduzione dei bifidobatteri. L'esposizione agli antibiotici nel modello sperimentale influenza l'immunopatogenicità indotta dal glutine in relazione a specifiche specie batteriche. Alcuni patogeni opportunisti possono indurre la sensibilità delle cellule immunitarie al glutine attraverso l'elastasi batterica o il mimetismo molecolare (posseggono proteine che somigliano al glutine) o ancora modificando il glutine. I lattobacilli invece possono supportare la degradazione del glutine. Le finestre temporali potrebbero essere multiple ma la più importante appare essere quella nei primi 2 anni.
La permeabilità intestinale, con l'ingresso di molecole infiammatorie attraverso la mucosa, sembra giocare un ruolo in tutte queste malattie.
Aggiornamento 2/2/2023
Le persone celiache potrebbero avere un rischio cardiovascolare maggiore del 27%. L'associazione è presente anche in altre malattie autoimmuni ed è legata all'infiammazione sistemica che sostiene l'aterosclerosi. Inoltre potrebbe essere legato all'uso di alimenti industriali senza glutine che sono notoriamente ricchi in sale, grassi saturi e zuccheri. Le persone celiache sono anche esposte a carenze nutrizionali dovute all'uso di questi cibi spazzatura, alla scarsa introduzione di cereali integrali e all'atrofia dei villi intestinali che limita l'assorbimento di vitamine e micronutrienti. Appare quindi opportuna una dieta che sia fatta da alimenti non trasformati naturalmente priva di glutine. Vieni a trovarmi in studio per una dieta gluten-free.
Aggiornamento 7/2/2023
Alcune notizie dalle ultime linee guida americane sulla celiachia.
I probiotici hanno dato alcuni risultati nel miglioramento della disbiosi nei celiaci, ma sono ancora pochi perché vengano raccomandati
L'avena può essere usata dai celiaci, ma esiste sempre un rischio di contaminazione di glutine e una certa parte di celiaci ha una reazione immunogenica che può dipendere anche dal tipo di avena e dalla sua quantità.
È importante verificare la presenza di carenze nutrizionali come vitamine, rame, zinco, acido folico, ferritina e sideremia.
Chi ha psoriasi
ha maggiore rischio di malattia celiaca del 200%. Questo può spiegare perché alcuni migliorano con la dieta senza glutine. Il meccanismo è legato all'origine genetica comune delle malattie, tra l'altro condivisa anche con altre malattie autoimmuni. Inoltre sono coinvolti meccanismi immunitari comuni legati alle cellule T.
Quali sono gli ultimi aggiornamenti sulla sensibilità al glutine non celiaca?
Da
un articolo di alcuni ricercatori italiani:
La sensibilità al glutine non celiaca (NCGS) è una sindrome ancora poco definita caratterizzata da sintomi intestinali ed extra-intestinali correlati all'ingestione di glutine in individui che non sono affetti né da celiachia né da allergia al grano.
Recentemente sono stati individuati componenti del grano, diversi dal glutine, che possono scatenare la malattia, come i fruttani e gli inibitori dell'amilasi-tripsina (ATI), suggerendo che "sensibilità al grano non celiaca" (NCWS) è una terminologia-ombrello migliore rispetto a NCGS.
Stanno emergendo nuove caratteristiche cliniche della NCWS, in particolare l'anemia e che può risultare associata a malattie autoimmuni.
I trattamenti alternativi alla dieta priva di glutine, ad esempio gli enzimi che possono degradare completamente i peptidi derivati dal grano, sono attualmente oggetto di esame da parte della ricerca.
In questi anni la tecnologia di produzione del pane è molto cambiata. Si è passati da pani fatti da farine non raffinate, di vari grani e a lievitazione naturale e lenta, all'utilizzo di farine sempre più raffinate e formate solo da grano, addizionate da vari additivi miglioratori del processo (soprattutto per quanto riguarda i tempi) e quindi lievitate in poco tempo. Questo ha ripercussioni sulla salute.
Mentre i primi pani favoriscono una flora non infiammatoria e più diversificata, grazie soprattutto alle fibre che nutrono i batteri buoni e sostengono un microbiota saccarolitico (che lascia meno scarti infiammatori), le metodiche moderne sostengono una flora proinfiammatoria e i patogeni opportunisti, hanno poche fibre, favoriscono la fermentazione proteolitica, determinano permeabilità intestinale che è alla base di molte patologie moderne. In sintesi meglio privilegiare pane fatto come una volta.
In un piccolo studio (16 persone con sclerosi multipla) ridurre il grano, fonte di glutine e ATI (inibitori della tripsina), ha indotto modifiche di alcune cellule immunitarie e ha migliorato i dolori e la qualità della vita.
È stato evidenziato che queste sostanze possono interagire col sistema immunitario che è alterato in persone con malattie autoimmuni.
"Per concludere, questo studio pilota suggerisce che la riduzione del frumento/ATI nella dieta può essere utile per alcuni pazienti con SMRR come trattamento complementare. Insieme a una buona tollerabilità, seguire una dieta a ridotto contenuto di grano/ATI ha migliorato la qualità della vita correlata al dolore ed ha esercitato un effetto potenzialmente immunomodulante, che era più pronunciato nel compartimento delle cellule mieloidi".
Aggiornamento 6/7/2023
I probiotici possono modulare il sistema immunitario e ridurre la disbiosi nella celiachia. Migliorano la situazione soprattutto nelle persone con sintomi gastrointestinali pronunciati.
Aggiornamento 8/8/2023
L'alimentazione occidentale (WD) è una delle cause dell'aumento dei casi di celiachia (CD). Infatti "una dieta ricca di grassi e zuccheri e una dieta ricca di glutine, in particolare gliadina, può essere associata a una maggiore prevalenza di CD. L'effetto predisponente di una WD sullo sviluppo della CD può essere correlato a cambiamenti nel microbiota intestinale, nella permeabilità intestinale o nell'infiammazione della mucosa".
L'uso di antibiotici, avendo effetto negativo sul microbiota, ha probabilmente un ruolo così come taglio cesareo e mancato allattamento, tuttavia i dati sono contrastanti. In particolare si osserva una quantità ridotta di bifidobatteri nelle persone predisposte.
Anche l'esposizione a inquinanti, per esempio anche quelli a contatto col cibo spazzatura, sembra associato col rischio di CD.
Tra gli altri fattori: la quantità di glutine introdotto durante lo svezzamento aumenta il rischio, mentre il timing di introduzione non sembra particolarmente importante. Le infezioni virali, più di quelle batteriche, sembrano implicate nella malattia.
Nel modello animale il glutine induce neuroinfiammazione nell'ipotalamo e porta a un peso maggiore, ma solo se abbinata a una dieta high fat. Ha in pratica un effetto immunostimolante anche attraverso l'alterazione della permeabilità intestinale e del microbiota
Il glutine è veramente dannoso per la tiroide o si tratta di una leggenda? Secondo
una metanalisi degli studi l'esclusione del glutine dalla dieta può portare a benefici clinicamente rilevanti in persone con tiroidite di Hashimoto (HT).
Si può ridurre la concentrazione degli anticorpi (AbTPO e AbTG). L'effetto è maggiore in persone con malattie correlate al glutine (oltre alla celiachia) ed è quindi molto eterogeneo. Questo significa che è probabilmente sbagliato escludere il glutine a priori, ma che solo una parte delle persone ne beneficerebbe.
L'esclusione del glutine può migliorare l'infiammazione intestinale legata alla permeabilità intestinale, che favorisce l'ingresso di molecole antigeniche e infiammatorie nel sangue, inducendo risposte immunitarie. Anche la modulazione del microbiota ha probabilmente un ruolo.
Nell'analisi si è rilevato un miglioramento degli ormoni TSH e FT4.
"Questi risultati rilevanti possono essere spiegati con il ruolo della dieta priva di glutine nel migliore assorbimento di iodio, selenio, zinco, vitamina D e di tutti i nutrienti essenziali per l’adeguato funzionamento della tiroide e la regolazione della sua autoimmunità. Inoltre, nei pazienti HT trattati con levotiroxina, si dovrebbe tenere in considerazione un migliore assorbimento della terapia durante la dieta senza glutine.
Per quanto riguarda i livelli di FT3, non sembrava esserci alcun cambiamento significativo dopo l’intervento dietetico nella nostra analisi complessiva".
È probabile secondo i ricercatori che la riduzione dell'infiammazione sistemica possa migliorare l'attività delle desiodasi, enzimi che convertono il T4 in T3, l'ormone pienamente attivo.
I ricercatori concludono sostenendo che i dati non sono ancora sufficienti a dare indicazioni per la rimozione del glutine nella dieta delle persone con Hashimoto, in particolare con l'uso di alimenti glutenfree arricchiti in grassi, sale e zuccheri che sono veri e propri cibi spazzatura.
Le sensibilità al glutine e al nichel possono essere evidenziate istologicamente. Questo significa che nelle persone sensibili si ha una reazione infiammatoria nei tessuti intestinali e tipiche alterazioni nei linfociti e indica una responsabilità diretta di questi elementi nell'induzione dei sintomi.
Il glutine potrebbe essere una causa di patologie neurologiche idiopatiche (senza una chiara causa) nei bambini secondo una revisione degli studi
Secondo una revisione degli studi, la dieta low FODMAP insieme alla rimozione del glutine sono efficaci nel "migliorare i sintomi clinici, come dolore e gonfiore, e per alleviare ansia e depressione nei pazienti adulti con sindrome dell'intestino irritabile (IBS)". Tuttavia non chiarisce gli effetti a lungo termine.
In generale la reintroduzione, almeno in piccole quantità, dei FODMAP è consigliabile perché un'esclusione di lungo periodo porta all'impoverimento della flora. Lo stesso è probabile per il glutine.
Questi approcci vanno fatti con professionisti qualificati, anche perché le diete di esclusione possono essere sbilanciate e portare a carenze nutrizionali.
La sensibilità al grano (o al glutine) non celiaca, è relativa a un meccanismo immunitario che non coinvolge le allergie classiche. L'attivazione immunologica riguarda il sistema innato, lo stesso attivato dai batteri patogeni mediante il TLR2 e 4. È quindi probabile un coinvolgimento del microbiota alterato e della permeabilità intestinale. Non esistono test attendibili per diagnosticarla, se non con una temporanea eliminazione e reintroduzione. Può dare sintomi intestinali ed extraintestinali (come stanchezza, mal di testa, sensazione di confusione mentale e depressione), e può essere dovuta sia al glutine che ad altre sostanze presenti nel grano e simili. Il glutine, mal digerito per la presenza di molti residui di prolina resistenti ai nostri enzimi, dà luogo alla formazione di peptidi immunogenici che creano stress ossidativo. Anche gli inibitori dell'amilasi-tripsina (ATI) "disturbano" i nostri enzimi digestivi e determinano infiammazione e attivazione dell'immunità. Inoltre anche i FODMAP presenti nei grano possono determinare sintomi intestinali. Il quadro è per questo complesso e difficilmente comprensibile. La dieta è comunque il miglior approccio.
I FODMAP (zuccheri fermentabili) sono una nota causa di problemi intestinali. La loro rimozione deve essere fatta seguiti da un esperto. Devono essere inoltre reintrodotti in quantità accettabili perché la loro esclusione a lungo termine rischia di impoverire il microbiota, portare a costipazione e altri problemi.
Il lattosio è causa di intolleranza riscontrata con il test di malassorbimento, che comunque non è affidabile al 100%. Lo zucchero non digerito viene fermentato dai batteri e induce dolore addominale, gonfiore e diarrea. Alcuni hanno paradossalmente stipsi o problemi extraintestinali.
"Le opzioni terapeutiche comprendono una serie di approcci, tra cui l’adozione di una dieta a basso contenuto di lattosio, l’uso di sostituti orali dell’enzima lattasi, l’impiego di probiotici per stimolare la produzione batterica di lattasi nel colon e potenzialmente l’impiego di prebiotici per modificare il microbiota del colon". Tra i probiotici, Limosilactobacillus reuteri DSM 17938 (Lactobacillus reuteri), e Lactobacillus acidophilus DDS-1 appaiono i migliori, tra le fibre i GOS (promuovono la proliferazione di bifidobatteri). La dieta con poco lattosio può essere tollerata dalla maggior parte delle persone.
L'intolleranza al fruttosio ereditaria include un difetto nel metabolismo cellulare del fruttosio. Il trattamento prevede di evitare fruttosio, sorbitolo e saccarosio.
La compliance alla dieta è fondamentale per garantire un'aspettativa di vita corretta. Il fruttosio infatti crea in queste persone danno renale ed epatico perché non metabolizzato. In acuto può portare a problemi blandi come nausea e disconfort intestinale, ma anche acidosi e ricovero in terapia intensiva.
Dato che la riduzione del consumo di frutta e verdura è un "requisito dietetico", si consiglia l'integrazione quotidiana con un multivitaminico per prevenire carenze di micronutrienti, in particolare di vitamine idrosolubili, soprattutto la C.
L'intolleranza al fruttosio non ereditaria è invece legata alla difficoltà dell'intestino ad assorbire il fruttosio, che è un FODMAP.
L'intolleranza all'istamina (HIT) è legata a un difetto di degradazione dell'istamina proveniente dalla dieta (o formatasi durante la digestione). L'istamina determina l'attivazione di diverse vie, comprese immunitarie.
"L'istamina viene metabolizzata attraverso due vie: metilazione da parte dell'istamina N-metiltransferasi (HNMT), presente nella maggior parte dei tessuti corporei, e degradazione ossidativa da parte della diammina ossidasi (DAO), che è un enzima secretorio situato principalmente nella mucosa dell'intestino tenue e nei reni. Un’elevata disponibilità di istamina può derivare da vari fattori, tra cui la sovrapproduzione endogena di istamina dovuta ad allergie, mastocitosi, sanguinamento gastrointestinale o maggiore assunzione di istidina o istamina dal cibo o dall’alcol. Tuttavia, le prove attuali relative all’aumento dei livelli plasmatici di istamina nei pazienti con intolleranza all’istamina sono limitate. Una proposta recente suggerisce inoltre che l’HIT possa derivare da un’alterazione del microbiota intestinale con una maggiore abbondanza di batteri che secernono istamina nell’intestino".
La ridotta attività di DAO è la probabile causa di intolleranza e può essere dovuta a difetto genetico o fattori ambientali (farmaci, permeabilità intestinale). Non esistono metodi diagnostici accettati.
La dieta a basso contenuto di istamina è quella raccomandata, ma in realtà non esistono forti prove da RCT sull'efficacia. Inoltre le liste di vari lavori non corrispondono e alcuni alimenti come spinaci, ananas e frutta secca, pur avendo poca istamina, stimolano il suo rilascio dai mastociti.
L'uso dell'enzima DAO esogeno e degli antistaminici spesso è consigliato come cura complementare.
Uno dei meccanismi che innesca la celiachia sembra essere la metabolizzazione del glutine da parte di P. aeruginosa, patogeno opportunista. Probabilmente anche altri batteri hanno effetto simile. La metabolizzazione grazie all'enzima batterico elastasi determina una modifica nel glutine che stimola particolari cellule immunitarie (T CD4+) attraverso il meccanismo di presentazione dell'antigene presente nell'epitelio legato al "Complesso maggiore di istocompatibilità epiteliale di classe II". Sono tutte parole complicate ma il succo è che è necessario quel tipo di modifica al glutine per fare in modo di "istruire" le cellule T a essere reattive con il glutine da lì in poi, una volta che sono entrate in contatto con quel tipo di glutine modificato.
Speculando, possiamo pensare che antibiotici e dieta con poche fibre possano favorire un aumento di patogeni opportunisti e quindi aumentare i casi di celiachia, ovviamente solo nelle persone predisposte.
Ricordo anni fa un gastroenterologo che mi era andato contro dicendo che il microbiota non aveva ruolo nella celiachia e che lui aveva diverse pubblicazioni. Gli risposi che io ne avevo nel campo microbiota e magari ne capivo qualcosa anch'io. Forse pensava fosse una punizione divina. Speriamo si sia aggiornato nel mentre.
Una review pubblicata su Lancet continua a confermare che la maggior parte delle persone che credono di essere sensibili al glutine (affetti da sensibilità al glutine non celiaca, NCGS, circa il 10-15% della popolazione totale) reagiscono in realtà ad altre componenti, come i FODMAP (zuccheri fermentabili), l'ATI (inibitori dell'alfa tripsina) o hanno una reazione psicosomatica, dovuta all'effetto nocebo. Attenzione: questo non significa che non ci siano persone sensibili al glutine, come troverete sicuramente nelle pagine dei soliti noti, ma che sono meno di quanti si pensi. La diagnosi può essere fatta sostanzialmente per esclusione. La condizione appare molto simile alla sindrome dell'intestino irritabile (IBS), tant'è che non si è sicuri che si possa definire un'entità a sé, e si può manifestare con gonfiore e dolore intestinale, ma anche manifestazioni extraintestinali (fibromialgia, fatica, confusione, depressione, patologie cutanee).
Trovare marker che distinguano le condizioni sarà importante per diagnosi più accurate e per evitare inutili esclusioni di cibo. Senza una guida esperta infatti ci si può ritrovare ad escludere alimenti utili che non danno problemi e avere carenze nutrizionali.
In queste persone evitare il glutine porta a miglioramenti, ma spesso per la contemporanea presenza di fruttani, gli zuccheri fermentabili tipici del grano. Si rischia di usare inutilmente cibi gluten free costosi, ricchi di additivi non salutari e impoveriti di nutrienti, aumentando il rischio di a carenze di vitamina D, vitamina B12 e folati e minerali (ferro, zinco, magnesio e calcio).
"Le prove suggeriscono che alcuni individui con NCGS auto-riferita possono tollerare varietà di grano selezionate: de Graaf e colleghi hanno dimostrato che il consumo di pane fatto con farro è possibile in molti partecipanti. Questa tollerabilità differenziale può essere spiegata dal basso contenuto di fruttani in antiche varietà di grano come il farro, supportando ulteriormente il ruolo dei FODMAP nella generazione dei sintomi" (e smentendo quelli che dicono che i grani sono tutti uguali).
Gli approcci olistici, che comprendano anche ipnosi e terapia cognitivo-comportamentale, possono migliorare anche le condizioni extraintestinali come depressione e fibromialgia. L'uso di enzimi digestivi e la fermentazione del grano sono approcci promettenti.
Come illustrato in foto, sono coinvolte 4 vie: fattori psicologici, attivazione immunitaria, funzione della barriera intestinale e alterazioni del microbiota intestinale. il primo è particolarmente coinvolto nell'effetto nocebo. Il microbiota potrebbe cambiare in reazione al glutine, da persona a persona. In generale si ha poca replicabilità degli studi perché nei diversi casi questi fattori hanno percentuale diversa di "colpa", ma si ritiene che una patologia legata esclusivamente al glutine sia rara.

Nessun commento:
Posta un commento