Notizie non buonissime per i celiaci: chi è affetto da questa pesante malattia dovrebbe stare attento a recenti scoperte: il glutine è
presente anche in alcuni
cultivar di avena e il mais può
contenere una proteina molto simile al glutine che lo rende allergenico per
alcuni tipi di celiaco.
L'avena è un cereale molto utile per il suo contenuto in fibre, ma già in passato non era chiaro se i celiaci potessero usarlo. Un periodo si parlava di
contaminazione delle sue coltivazioni, ma non sembrava contenere glutine di per sè. Ora la questione è ancora più complessa, visto che solo alcune sue sottospecie ne contengono.
 |
| http://www.diaryofacoeliac.com/blog/enjoy |
Le stesse avvertenze valgono per chi soffra di gluten sensitivity, una forma di intolleranza al glutine in cui è però possibile reintrodurlo seguendo una dieta di rotazione. Nonostante qualcuno ancora vada in giro a dire che non esiste, si stima che fino a un
terzo della
popolazione sana possa essere colpito.
Notizia più ottimistiche ci arrivano da uno
studio italiano sul farro (
Triticum monococcum):
contiene glutine quindi non può essere usato dai celiaci, ma il suo glutine sia come quantità che come qualità appare meno tossico e immunogeno, e quindi il suo uso sembra appropriato in ottica di
prevenzione della celiachia o della sensibilità al glutine.
Uno studio scandinavo ha invece messo in evidenza che
non vi è legame tra introduzione del glutine precoce e probabilità di celiachia, come precedentemente ipotizzato. Questo legame
potrebbe invece esserci nel diabete di tipo 1.
Due cultivar di quinoa
possono dare problemi ai celiaci.
Aggiornamento 1/5/2016
Le
cross-reazioni del glutine: molto comuni con lieviti,
latticini (anche
siero), caffè, miglio, riso, mais e
avena,
arachidi. Insomma anche non ingerendolo il corpo pensa che sia presente nell'alimentazione. Anche la candida, fungo opportunista, ha sequenze
omologhe al glutine.
Una nuova tecnica di fermentazione lattica, messa a punto da ricercatori italiani, elimina totalmente il glutine dal pane.
I bambini nati in primavera e inizio estate sono più soggetti ad ammalarsi di celiachia e altre malattie autoimmuni come il diabete. Le spiegazioni sono 2: le mamme in inverno hanno meno riserve di vitamina D e sono più esposte a infezioni virali.
Un batterio è capace di degradare le sequenze del glutine e potrebbe essere una soluzione terapeutica per i celiaci.
Aggiornamento 7/10/2016
In alcuni casi la celiachia può essere
conseguente all'infezione da candida, a causa della cross-reattività delle proteine. Per chi abbia la celiachia è inoltre necessario debellarla a causa proprio della somiglianza tra glutine e proteine espresse dalla candida in fase attiva.
Si pensa al
glutine come una molecola unica e sempre uguale. In realtà i numerosi incroci a cui è stato sottoposto il grano moderno ha prodotto almeno un centinaio di molecole diverse, con potenziale immunogenico differente. Per questo la quantità di grano introdotta conta, e usare varietà di grano con meno glutine, limitarne la quantità totale o usare cibi alternativi può essere un valido approccio per ridurre il rischio di malattie correlate al glutine (celiachia e sensibilità), soprattutto in caso di predisposizione genetica.
Le popolazioni occidentali per ragioni genetiche
sembrano più prone alla gluten sensitivity.
Aggiornamento 28/2/2017
Ottimo
articolo sul lievito madre.
Quali sono i vantaggi del pane lievitato con pasta madre? Alta digeribilità (glutine predigerito), minore innalzamento della glicemia, migliore biodisponibilità dei nutrienti e minore contenuto di antinutrienti come i fitati
Debora Rasio
sull'importanza della quinoa contro la gluten sensitivity.
Aggiornamento 29/3/2017
Quali sono i fattori che slatentizzano la celiachia nelle persone predisposte geneticamente?
 |
| http://jamanetwork.com/journals/jama/fullarticle/2613135?utm_medium=alert&utm_source=JAMALatestIssue&utm_campaign=28-03-2017 |
Disbiosi intestinali, infezioni intestinali, e, contrariamente a quanto dicono alcuni, anche alte dosi di glutine sono probabilmente fondamentali. Aggiungerei anche la qualità del glutine (quello dei grani moderni è più infiammatorio)
Probabilmente è un comune reovirus che, in persone predisposte, attiva la risposta autoimmune contro il glutine e così la celiachia
I primi casi di celiachia pare risalissero all'antica Grecia.
Aggiornamento 16/5/2017
In una piccola parte dei celiaci l'avena, pur essendo priva di glutine, dà problemi perché una sua caratteristica proteina (avenina) attiva la stessa reazione del glutine
Aggiornamento 5/6/2017
"Vale la pena
ricordare che i pazienti affetti da tiroidite di Hashimoto con o senza celiachia possono beneficiare di una dieta a basso contenuto di glutine sia per la progressione che per le potenziali complicazioni della malattia "
Altri fattori importanti sono la vitamina D e il selenio, e l'eccesso di iodio, che ha ridotto l'incidenza di gozzo ma aumentato quella di autoimmunità
La biopsia intestinale è un test di
conferma della celiachia spesso
inutile e costoso nei bambini
Attenzione ai claim secondo cui i celiaci possono assumere enzimi che gli permettono di tollerare il glutine:
non vi è evidenza scientifica.
In un modello
animale, topi grassi nutriti con gliadina (una proteina formante il glutine) hanno peggiore quadro metabolico, immunitario e intestinale.
Aggiornamento 23/10/2017
Aggiornamento 27/10/2017
La brava collega Anna Villarini
ci chiarisce la questione glutine, grano antico, celiachia, gluten sensitivity ecc
Secondo una recente
revisione, la gluten sensitivity sembra più correlata ad alterazione del microbiota (pochi bifidi) e all'inibitore dell'alfa-amilasi, un antinutriente presente nel grano, che al glutine in sé.
Aggiornamento 5/1/2018
Quali sono le possibili cause della
celiachia refrattaria, quella che nonostante l'assenza di glutine nella dieta dà sintomi?
Colite, intolleranze ad altri alimenti, insufficienza del pancreas esocrino (che produce enzimi digestivi), SIBO, intestino irritabile.
Se i sintomi della celiachia non migliorano dopo l'esclusione del glutine, può essere dovuto alla SIBO
Le linee guida europee sullo svezzamento consigliano di introdurre il glutine dopo il 4° mese, ma non in grandi quantità inizialmente.
Aggiornamento 23/6/2018
Gli alimenti industriali sono responsabili delle alterazioni della flora intestinale e della permeabilità che possono aumentare il rischio di diabete di tipo 1 e celiachia nei soggetti predisposti
Aggiornamento 4/7/2018
Uno svezzamento fatto con pochi cibi industriali riduce il rischio di celiachia nei bambini, probabilmente interagendo col microbiota intestinale
Aggiornamento 12/11/2018
Il virus Epstein-Barr
si conferma legato alle malattie autoimmuni e in particolare al lupus. Anche se la malattia passa spesso inosservata, il virus può rimanere latente e scatenare più avanti la malattia.
Un team di ricerca ha scoperto che una proteina virale chiamata EBNA2 è associata a circa metà delle regioni genetiche associate al rischio di lupus. EBNA2 è noto per funzionare attraverso alcuni fattori di trascrizione, che si legano al DNA e influenzano l'espressione dei geni vicini. L'algoritmo dello studio (RELI) ha dimostrato che molti fattori di trascrizione umani erano associati alle stesse regioni genetiche di EBNA2.
Il team ha anche utilizzato RELI per confrontare le regioni genetiche legate al rischio di altre malattie autoimmuni. Hanno scoperto che l'EBNA2 si lega alle regioni associate al rischio di sclerosi multipla, artrite reumatoide, malattia infiammatoria intestinale, diabete di tipo 1, artrite idiopatica giovanile e malattia celiaca. Molti fattori di trascrizione sono stati associati anche a queste regioni.
Questi risultati suggeriscono che l'infezione da EBV spinge l'attivazione di geni che contribuiscono al rischio individuale di sviluppare malattie autoimmuni. Gli scienziati osservano, tuttavia, che l'EBV non è l'unico fattore che influenza lo sviluppo di queste condizioni.
Aggiornamento 4/1/2019
La transglutaminasi microbica (mTg) è un enzima di origine batterica utilizzato nei prodotti da forno (ma anche carni lavorate e latticini) per favorire la coagulazione delle proteine, quindi è usato per migliorare la consistenza del cibo, la gradevolezza e la durata. La sua presenza non deve essere indicata in etichetta.
Gli studiosi hanno scoperto che può indurre permeabilità intestinale, una condizione alla base di molte malattie moderne come diabete e malattie autoimmuni.
Inoltre può modificare i peptidi di gliadina (glutine) alterandone la struttura e formando una sorta di "rete", inducendo così una perdita di tolleranza per questa proteina. "Ci sono notizie allarmanti per il pubblico sul potenziale pericolo di usare o consumare questo enzima. Pubblicazioni recenti hanno dimostrato che mTg è immunogenica nei pazienti con celiachia e la sua patogenicità viene continuamente evidenziata. La base teorica perché mTg sia un nuovo fattore ambientale nell'induzione della celiachia esiste, tuttavia, la causalità dovrebbe essere ulteriormente esplorata".
La celiachia cambia per sempre il sistema immunitario: le cellule T riparatrici sono permanentemente sostituite con cellule T infiammatorie.
"Il nostro nuovo studio suggerisce che anche se i sintomi a breve termine, come la diarrea e il dolore addominale, possono essere alleviati rimuovendo il glutine dalla dieta, le implicazioni a lungo termine possono rimanere", e questo potrebbe essere vero anche nelle altre malattie infiammatorie intestinali.
L'uso di antibiotici nel primo anni di vita sembra aumentare (del 26%) il rischio di celiachia. Lo studio è osservazionale quindi non può stabilire un legame causa-effetto, ma esiste una forte plausibilità biologica visto i legami tra celiachia e alterazione del microbiota.
L'invito è quindi ad un uso ragionato degli antibiotici e al reintegro della flora intestinale tramite probiotici
Aggiornamento 9/6/2019
La dieta ad alto contenuto di fibre in gravidanza riduce il rischio di celiachia nella prole.
Aggiornamento 29/6/2019
Secondo un'analisi dello studio DAISY ogni grammo giornaliero di glutine prima dell'anno di età aumenta il rischio di celiachia del 5%. I bambini con la più alta introduzione di glutine hanno un rischio doppio rispetto a quelli con la quantità più bassa. Lo studio non dimostra causalità e non ha altri studi simili, quindi non può essere usato attualmente per cambiare le indicazioni pediatriche
Le persone con celiachia appena introducono glutine hanno reazione. Questo succede perché le loro cellule T rilasciano quasi subito le citochine infiammatorie
Nei bambini con predisposizione genetica alla celiachia (i noti HLA-DQ2/-DQ7) la quantità di glutine introdotta nei primi anni di vita è correlata col rischio di celiachia. 1g di glutine (circa 20g di pane) in più al giorno aumenta il rischio del 6-7% a 5 anni
Esiste una relazione lineare tra uso di antibiotici nel primo anno di vita e rischio di celiachia. Il legame è probabilmente l'alterazione del microbiota.
Aggiornamento 7/11/2019
Anche in dieta gluten-free le persone celiache
possono essere sovrappeso e soffrire di problemi digestivi, autoimmuni ecc
In uno studio americano si è messo in evidenza che per i celiaci non è affatto facile fare la dieta senza glutine, e tracce di questa proteina si ritrovano nelle loro feci e nelle urine (a dimostrare la presenza di permeabilità intestinale tra l'altro)
Aggiornamento 9/1/2020
Un altro studio conferma l'idea che la celiachia, come altre malattie autoimmuni, sia dovuta al mimetismo molecolare, ossia sequenze di alcuni batteri che somigliano al glutine e scatenano una reazione verso di esso. Tra di essi P. aeruginosa e P. fluorescens
Alcuni additivi alimentari, come la transglutaminasi batterica, nanoparticelle come il biossido di titanio e altri metalli possono alterare la barriera intestinale e aumentare il rischio di celiachia nelle persone predisposte
Aggiornamento 13/5/2020
Le malattie autoimmuni sono spesso dovute a una predisposizione genetica che "incontra" un fattore ambientale. In uno studio si è messo in evidenza come i celiaci abbiano maggiori concentrazioni sanguigne di alcuni inquinanti persistenti, come ritardanti di fiamma, pesticidi e PFO. Non è uno studio che può indicare causalità ma solo associazione, però potrebbero essere tra le concause della manifestazione della malattia.
Aggiornamento 24/7/2020
Secondo una revisione dei dati, le persone con celiachia e sintomi neurologici spesso non li hanno a livello gastrointestinale. La dieta senza glutine migliora l'epilessia nel 53% dei casi di persone con sensibilità al glutine. Le persone con epilessia di origine ignota dovrebbero testare gli anticorpi per celiachia
La dieta senza glutine è l'unico modo per gestire la celiachia. Sfortunatamente l'assenza del glutine può favorire la perdita di specie microbiche e la disbiosi. Fibre specifiche e probiotici "sono gli interventi più promettenti per modulare la composizione e la funzionalità del microbiota intestinale".
Individuati anticorpi che potrebbero aiutare a diagnosticare la sensibilità al glutine. Fanno parte della classe delle IgG. "Abbiamo scoperto che le cellule B dei pazienti affetti da celiachia hanno prodotto un profilo di sottoclasse di anticorpi IgG con un forte potenziale infiammatorio che è legato all'attività autoimmune e al danno delle cellule intestinali", afferma Alaedini. "Al contrario, i pazienti con sensibilità al glutine non celiaca hanno prodotto anticorpi IgG associati a una risposta infiammatoria più contenuta". "Se riusciamo a guidare specifiche cellule immunitarie dei pazienti celiaci verso una minore infiammazione, potremmo essere in grado di prevenire o ridurre la gravità della reazione immunologica al glutine".
Aggiornamento 27/9/2020
I fattori ambientali che determinano la celiachia non sono ancora certi. Il microbiota è comunque, per quanto mi riguarda, un fattore sicuro (e non che cambia dopo come effetto, come qualcuno dice). In uno studio prospettico si sono individuate particolari specie che poi si assoceranno a maggiore rischio di diventare celiaci. L'uso di probiotici e prebiotici potrebbe ridurre i problemi di chi tende ad avere sintomi nonostante la dieta gluten-free (circa il 20%)
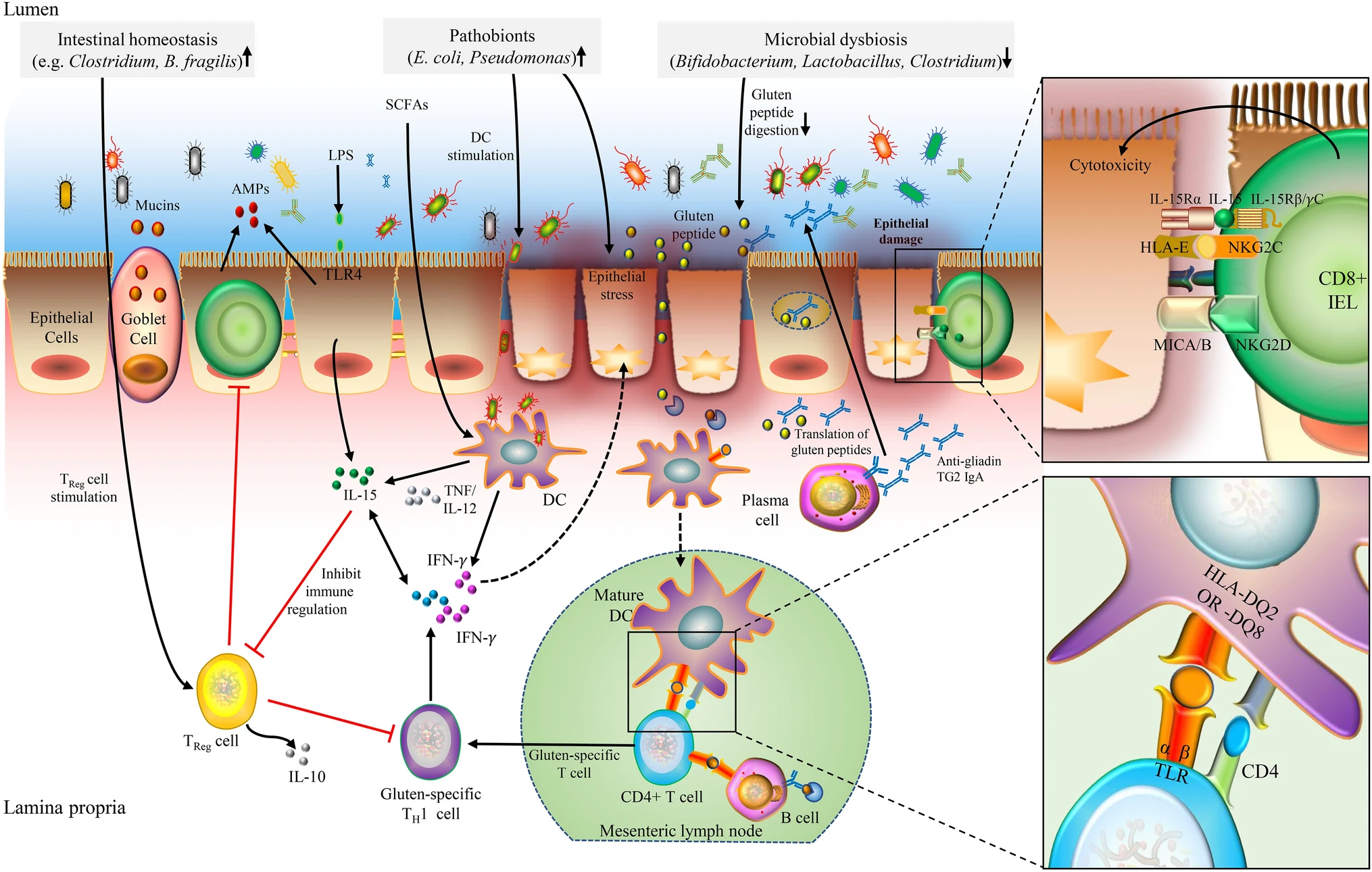
"La risposta immunitaria nella patogenesi della celiachia è mediata dalla risposta sia delle cellule B che delle cellule T. Il microbiota intestinale, sia microbi commensali che patobionti, potrebbe contribuire allo sviluppo della celiachia influenzando la digestione del peptide del glutine, la stimolazione delle cellule dendritiche e TReg, lo stress delle cellule epiteliali, la modulazione della permeabilità intestinale e la produzione di citochine pro-infiammatorie". Anche microbiota orale e viroma possono concorrere. In generale si è osservato riduzione dei lattobacilli e dei bifidi e aumento dei proteobatteri. Metodo di nascita, uso di antibiotici e dieta sono altri probabili fattori, anche se per nessuno si è giunti al grado di certezza sulla correlazione causa-effetto (come spesso accade in patologie multicausali). Oltre a B. infantis, anche altri approcci possono ridurre l'infiammazione del celiaco
Uno studio mette in evidenza che, contrariamente a quanto ritenuto finora, il glutine introdotto a 4 mesi e in grande quantità riduce il rischio di celiachia nei bambini. Lo studio è stato comunque criticato per i numeri troppo bassi, e nonostante vada ad aggiungere informazioni difficilmente verrà considerato per cambiare l'orientamento attuale.
Mangiare più fibre in gravidanza e meno glutine sembra ridurre il rischio di celiachia nella prole
In uno studio su una coorte di oltre 18 mila bambini "l'esposizione agli antibiotici nei primi 2 anni di vita è stata associata a un aumentato rischio di diverse condizioni di salute immunologiche, metaboliche e neurocomportamentali, in particolare asma, rinite allergica, dermatite atopica, celiachia, sovrappeso, obesità, ADHD e difficoltà di apprendimento. I nostri risultati sono coerenti con l'ipotesi che la composizione del microbioma nella prima infanzia sia un determinante critico per la salute e che le perturbazioni durante i periodi di sviluppo chiave possano avere conseguenze a lungo termine. Sebbene i nostri risultati riflettano associazioni, non necessariamente causalità, generano ipotesi verificabili relative all'influenza della dose, della classe e dei tempi di antibiotico sulla salute dell'infanzia. Quando gli antibiotici sono stati sviluppati e utilizzati per la prima volta, la considerazione principale era il controllo dei batteri patogeni. Ora ci rendiamo conto che la loro diffusa applicazione ha un considerevole effetto collaterale sul microbiota, che può essere di particolare importanza nello sviluppo dei bambini. I modelli di prescrizione di antibiotici nell'infanzia sono estremamente variabili. Con ulteriori studi, è possibile stabilire linee guida cliniche pratiche per ottimizzare i benefici e ridurre al minimo il rischio di antibiotici nei bambini". Probabilmente si usano con troppa disinvoltura e questo ha favorito anche la diffusione della resistenza antibiotica. Il mio consiglio è di abbinare sempre la terapia probiotica consigliata da nutrizionista funzionale esperto e dieta con giusta quantità di fibra che possa favorire il recupero delle specie perse
I probiotici possono essere utili in persone celiache che continuano ad avere problemi nonostante la dieta senza glutine
Un caso limite ma curioso: un ragazzo, con celiachia diagnosticata, è stato in grado di reintrodurre il glutine in seguito al trapianto di cuore necessario per i suoi problemi cardiaci, forse grazie ai farmaci che hanno inibito la reazione immunitaria
Aumentano le prove su un coinvolgimento della Candida nella patogenesi della celiachia (CD). La presenza di proteine della candida che somigliano alla gliadina (parte del glutine) può stimolare il sistema immunitario e l'autoimmunità fino alla manifestazione della malattia.
"CD e Candida albicans sono legati. I loro aspetti condivisi e il ruolo fondamentale della transglutaminasi nell'inizio della CD e nelle infezioni indotte da Candida albicans suggeriscono che i funghi sono un nuovo fattore ambientale che influenza gli eventi intestinali e partecipano all'inizio e all'evoluzione della CD. Si spera che la presente ipotesi incoraggi la comunità scientifica a esplorare la Candida albicans nella CD con l'obiettivo di sviluppare nuove strategie terapeutiche per aiutare i pazienti con CD e combattere la virulenza e l'ostilità dei funghi".
Aggiornamento 26/3/2021
Le (molte) cause della celiachia rimangono incerte, ma è probabile un coinvolgimento del microbiota alterato. Le infezioni virali, batteriche e fungine possono contribuire alla manifestazione della malattia latente. come l'alterazione della permeabilità intestinale e la mancanza di specie probiotiche. La disbiosi può anche contribuire al mantenimento dei sintomi della celiachia anche in caso di dieta senza glutine, e il probiotico B. infantis può alleviarli.
Qualche mese fa discussi con un medico che si vantava di fare ricerca sulla celiachia, perché secondo lui non c'era prova che il microbiota contasse sulla manifestazione della malattia, e le variazioni del microbiota erano conseguenti alla malattia e non causa. Probabilmente pensava alla celiachia come una punizione divina, e ignorava tutte le prove preliminari già presenti.
Finalmente un gruppo di ricercatori da diversi centri nel mondo ha fatto una "fotografia" del microbiota prima e dopo, mettendo in evidenza che i cambiamenti intervengono già mesi prima e dando la prova a chi non vede oltre il proprio naso (fermo restando che si tratta di patologie multifattoriali). In particolare si rileva una ridotta abbondanza di alcune specie, tra cui il semplice S. thermophilus presente nello yogurt, associate con un effetto antinfiammatorio e produzione di butirrato. Nei controlli sani si contano anche più bifidobatteri. Invece Porphyromonas, associato con infiammazione e permeabilità intestinale, risulta aumentato (così come in altre malattie autoimmuni.
"L'esordio è caratterizzato da maggiore abbondanza di specie proinfiammatorie e diminuita abbondanza di specie protettive e antinfiammatorie in vari momenti precedenti l'insorgenza della malattia. Questi cambiamenti del microbioma, insieme ad alcuni metaboliti, possono rappresentare potenziali biomarcatori dello sviluppo della CD, che possono essere ulteriormente esaminati per individuare come intervenire sul microbiota e sul metaboloma intestinale per ripristinare la tolleranza al glutine e prevenire l'autoimmunità".
Spesso le persone con celiachia non risolvono completamente i loro problemi semplicemente con la dieta senza glutine.
I problemi, digestivi e non, possono rimanere.
Una dieta FODMAP può aiutare a ridurre in pochi giorni gonfiore, dolore, diarrea e dare sazietà, mentre non è molto efficace per la stitichezza. Questa dieta, che riduce le quantità di zuccheri fermentabili, può quindi essere usata per ridurre i sintomi intestinali anche nei celiaci, facendo attenzione visto che seguono già un regime restrittivo.
I bifidobatteri sono considerati un genere di batteri benefici per la salute.
Alcuni però possono aumentare il rischio di malattie autoimmuni come diabete di tipo 1 (T1D)e celiachia (CeD). In una nuova ricerca si afferma "i nostri risultati supportano gli effetti potenzialmente causali del genere Bifidobacterium su T1D e CeD. Sebbene i Bifidobatteri siano generalmente considerati benefici, specie e ceppi specifici dei Bifidobacteri possono avere effetti variabili sulla salute umana".
"Alcuni studi hanno mostrato evidenza degli effetti antinfiammatori dei Bifidobatteri, mentre altri hanno riportato effetti pro-infiammatori. Uno studio precedente ha mostrato che il Bifidobacterium adolescentis ha aumentato significativamente i livelli di cellule Th17 in molti altri organi associati all'intestino, mentre risposte elevate delle cellule Th17 sono state associate a malattie autoimmuni/infiammatorie sia nei topi che nell'uomo".
Anche B. bifidum può promuovere i TH17, che sono cellule immunitarie particolarmente importanti nell'autoimmunità.
In sintesi "Alcuni studi funzionali hanno mostrato evidenza degli effetti antinfiammatori dei Bifidobatteri (come B. breve BR03 and B. breve B632), mentre altri hanno riportato i loro effetti pro-infiammatori", con un effetto specie-specifico.
Qual è l'evidenza che le persone con tiroidite di Hashimoto debbano togliere il glutine?
Una dieta priva di glutine è indicata nella celiachia (CD), una malattia che può coesistere per motivi genetici coi problemi tiroidei, ma alcuni studi ne dimostrano l'efficacia in caso di autoimmunità.
In uno studio della durata di un anno su circa 60 donne, la metà messe in dieta gluten free ha avuto riduzione del TSH e degli anticorpi anti-tireoglobulina, con aumento a 12 mesi del T4. Gli altri valori (anti-TPO e T3) non cambiano. Lo studio si conclude suggerendo che alcune persone possono avere vantaggio ad escludere il glutine ma non è una raccomandazione da fare a tutti, al contrario di un corretto stile di vita e una dieta sana. I principali fattori nutrizionali che sembrano influenzare il rischio di Hashimoto sono carenza di vitamina D e selenio e livelli troppo bassi o eccessivi di iodio. Carenza di ferro, microbiota alterato, permeabilità intestinale e mimetismo molecolare sono altre possibili concause.
Il selenio è importante perché supporta la rimozione del perossido di idrogeno, un ossidante che si produce durante la sintesi degli ormoni tiroidei che, se non rimosso, stressa la tiroide.
I cereali, con o senza glutine, possono apportare selenio o disturbare il suo assorbimento: il contenuto del minerale dipende dalla sua presenza nel terreno.
La review riporta alcuni casi di persone con miglioramento dei sintomi e dei valori di laboratorio in seguito ad adozione della dieta paleo, ma chiarisce che si tratta di numeri troppo piccoli e che la dieta fatta male può favorire carenze nutrizionali.
Il legame tra glutine e problemi tiroidei sembra dato dalla presenza della transglutaminasi nella ghiandola, ma la reazione autoimmune sembra esserci solo in caso di celiachia conclamata.
La "sensibilità al glutine non celiaca" sta emergendo come una nuova entità clinica, sebbene non sia ancora ben definita. È probabile che la patogenesi della malattia sia il risultato di una complessa interazione tra diversi fattori, inclusi componenti specifiche del grano e dei relativi cereali (non solo il glutine), la funzione di barriera intestinale, il microbiota intestinale e il sistema immunitario. Il valore di zonulina, una proteina che indica permeabilità intestinale, correla particolarmente coi sintomi (dolori intestinali, distensione addominale e problemi extraintestinali come l'ansia).
In queste persone l'ingestione di grano porta ad alterazioni immunitarie associabili anche all'autoimmunità, spesso presente.
Le citochine infiammatorie maggiormente alterate appaiono essere TNF-α, IL-17 e IL-22.
Il coinvolgimento del sistema immunitario porta a pensare che la condizione abbia sfumature di allergia ma con coinvolgimento dell'immunità innata prima e poi di quella adattativa.
Quali fattori ambientali aumentano il rischio di celiachia? Solo una piccola parte di persone con predisposizione genetica (i noti HLA-DQ2 e HLA-DQ8) sviluppa la malattia.
Il glutine non può essere digerito pienamente dai nostri enzimi per cui si generano peptidi immunoreattivi.
Tra i fattori prenatali, fumo e alto consumo di glutine in gravidanza sembrano aumentare il rischio, mentre il consumo di fibre lo riduce. La modalità di parto non sembra influire.
Sul timing di introduzione del glutine c'è ancora incertezza, mentre un alto consumo nei primi 5 anni è associato ad aumentato rischio.
L'uso di antibiotici e antiacidi è associato ad aumentato rischio ma non in tutti gli studi.
Alcune infezioni intestinali come rotavirus e enterovirus possono attivare la malattia.
Le varietà moderne di grano, più ricche in inibitori dell'amilasi-tripsina, possono avere un ruolo nell'innesco della malattia con buona pace dei noti debunker.
Sul microbiota ancora non si è presa una posizione definitiva, ma si sa che alcuni batteri aumentano l'immunogenicità del glutine mentre altri (lattobacilli) la riducono. Pseudomonas ha una crossreazione con la gliadina. In generale non è stato stabilito un chiaro pattern predisponente o protettivo e stabilire una causalità è difficile con gli attuali studi.
Altra info: l'avena non ha glutine ma può creare problemi in alcuni.
Aggiornamento 5/11/2022
Come mai c'è stato negli ultimi decenni un aumento delle malattie gastrointestinali come IBD (Crohn e colite ulcerosa), celiachia, esofagite eosinofila, delle malattie metaboliche come il diabete di tipo 2 e autoimmuni come il diabete di tipo 1? Oltre a un aumento delle diagnosi, grazie a maggiori indagini, uno dei fattori ambientali è l'uso di antibiotici, in particolare nei bambini che stanno sviluppando il sistema immunitario.
Dopo un ciclo di antibiotici il microbiota risulta perturbato per mesi e può non tornare alla sua composizione originale. Si assiste a una proliferazione dei funghi come la Candida che hanno importanti influenze sul sistema immunitario.
"Gli antibiotici portano a profondi cambiamenti nel microbiota intestinale favorendo potenziali meccanismi che inducono le malattie. Gli studi sperimentali mostrano che la perturbazione del microbiota è capace di influenzare lo sviluppo delle malattie. Il livello di esposizione, la finestra temporale, in particolare nella prima infanzia e il tipo di antibiotici può spiegare la differenza nel rischio di malattia.
La difficoltà nel chiarire il legame è dovuta alla complessità nelle dinamiche del microbiota, per cui occorrono maggiori studi sia epidemiologici che sperimentali.
I trattamenti per porre rimedio a queste alterazioni, come prebiotici, probiotici, simbiotici e trapianto fecale sono sotto indagine, ma una migliore gestione nella somministrazione degli antibiotici sarebbe il fattore a cui porre maggiore attenzione".
Nella celiachia prima della manifestazione della malattia, si notano un eccesso di Escherichia coli e di Bacteroides e una riduzione dei bifidobatteri. L'esposizione agli antibiotici nel modello sperimentale influenza l'immunopatogenicità indotta dal glutine in relazione a specifiche specie batteriche. Alcuni patogeni opportunisti possono indurre la sensibilità delle cellule immunitarie al glutine attraverso l'elastasi batterica o il mimetismo molecolare (posseggono proteine che somigliano al glutine) o ancora modificando il glutine. I lattobacilli invece possono supportare la degradazione del glutine. Le finestre temporali potrebbero essere multiple ma la più importante appare essere quella nei primi 2 anni.
La permeabilità intestinale, con l'ingresso di molecole infiammatorie attraverso la mucosa, sembra giocare un ruolo in tutte queste malattie.
Aggiornamento 2/2/2023
Le persone celiache potrebbero avere un rischio cardiovascolare maggiore del 27%. L'associazione è presente anche in altre malattie autoimmuni ed è legata all'infiammazione sistemica che sostiene l'aterosclerosi. Inoltre potrebbe essere legato all'uso di alimenti industriali senza glutine che sono notoriamente ricchi in sale, grassi saturi e zuccheri. Le persone celiache sono anche esposte a carenze nutrizionali dovute all'uso di questi cibi spazzatura, alla scarsa introduzione di cereali integrali e all'atrofia dei villi intestinali che limita l'assorbimento di vitamine e micronutrienti. Appare quindi opportuna una dieta che sia fatta da alimenti non trasformati naturalmente priva di glutine. Vieni a trovarmi in studio per una dieta gluten-free.
Aggiornamento 7/2/2023
Alcune notizie dalle ultime linee guida americane sulla celiachia.
I probiotici hanno dato alcuni risultati nel miglioramento della disbiosi nei celiaci, ma sono ancora pochi perché vengano raccomandati
L'avena può essere usata dai celiaci, ma esiste sempre un rischio di contaminazione di glutine e una certa parte di celiaci ha una reazione immunogenica che può dipendere anche dal tipo di avena e dalla sua quantità.
È importante verificare la presenza di carenze nutrizionali come vitamine, rame, zinco, acido folico, ferritina e sideremia.
Chi ha psoriasi
ha maggiore rischio di malattia celiaca del 200%. Questo può spiegare perché alcuni migliorano con la dieta senza glutine. Il meccanismo è legato all'origine genetica comune delle malattie, tra l'altro condivisa anche con altre malattie autoimmuni. Inoltre sono coinvolti meccanismi immunitari comuni legati alle cellule T.
Quali sono gli ultimi aggiornamenti sulla sensibilità al glutine non celiaca?
Da
un articolo di alcuni ricercatori italiani:
La sensibilità al glutine non celiaca (NCGS) è una sindrome ancora poco definita caratterizzata da sintomi intestinali ed extra-intestinali correlati all'ingestione di glutine in individui che non sono affetti né da celiachia né da allergia al grano.
Recentemente sono stati individuati componenti del grano, diversi dal glutine, che possono scatenare la malattia, come i fruttani e gli inibitori dell'amilasi-tripsina (ATI), suggerendo che "sensibilità al grano non celiaca" (NCWS) è una terminologia-ombrello migliore rispetto a NCGS.
Stanno emergendo nuove caratteristiche cliniche della NCWS, in particolare l'anemia e che può risultare associata a malattie autoimmuni.
I trattamenti alternativi alla dieta priva di glutine, ad esempio gli enzimi che possono degradare completamente i peptidi derivati dal grano, sono attualmente oggetto di esame da parte della ricerca.
Aggiornamento 6/7/2023
I probiotici possono modulare il sistema immunitario e ridurre la disbiosi nella celiachia. Migliorano la situazione soprattutto nelle persone con sintomi gastrointestinali pronunciati.
Aggiornamento 8/8/2023
L'alimentazione occidentale (WD) è una delle cause dell'aumento dei casi di celiachia (CD). Infatti "una dieta ricca di grassi e zuccheri e una dieta ricca di glutine, in particolare gliadina, può essere associata a una maggiore prevalenza di CD. L'effetto predisponente di una WD sullo sviluppo della CD può essere correlato a cambiamenti nel microbiota intestinale, nella permeabilità intestinale o nell'infiammazione della mucosa".
L'uso di antibiotici, avendo effetto negativo sul microbiota, ha probabilmente un ruolo così come taglio cesareo e mancato allattamento, tuttavia i dati sono contrastanti. In particolare si osserva una quantità ridotta di bifidobatteri nelle persone predisposte.
Anche l'esposizione a inquinanti, per esempio anche quelli a contatto col cibo spazzatura, sembra associato col rischio di CD.
Tra gli altri fattori: la quantità di glutine introdotto durante lo svezzamento aumenta il rischio, mentre il timing di introduzione non sembra particolarmente importante. Le infezioni virali, più di quelle batteriche, sembrano implicate nella malattia.
Il glutine è veramente dannoso per la tiroide o si tratta di una leggenda? Secondo
una metanalisi degli studi l'esclusione del glutine dalla dieta può portare a benefici clinicamente rilevanti in persone con tiroidite di Hashimoto (HT).
Si può ridurre la concentrazione degli anticorpi (AbTPO e AbTG). L'effetto è maggiore in persone con malattie correlate al glutine (oltre alla celiachia) ed è quindi molto eterogeneo. Questo significa che è probabilmente sbagliato escludere il glutine a priori, ma che solo una parte delle persone ne beneficerebbe.
L'esclusione del glutine può migliorare l'infiammazione intestinale legata alla permeabilità intestinale, che favorisce l'ingresso di molecole antigeniche e infiammatorie nel sangue, inducendo risposte immunitarie. Anche la modulazione del microbiota ha probabilmente un ruolo.
Nell'analisi si è rilevato un miglioramento degli ormoni TSH e FT4.
"Questi risultati rilevanti possono essere spiegati con il ruolo della dieta priva di glutine nel migliore assorbimento di iodio, selenio, zinco, vitamina D e di tutti i nutrienti essenziali per l’adeguato funzionamento della tiroide e la regolazione della sua autoimmunità. Inoltre, nei pazienti HT trattati con levotiroxina, si dovrebbe tenere in considerazione un migliore assorbimento della terapia durante la dieta senza glutine.
Per quanto riguarda i livelli di FT3, non sembrava esserci alcun cambiamento significativo dopo l’intervento dietetico nella nostra analisi complessiva".
È probabile secondo i ricercatori che la riduzione dell'infiammazione sistemica possa migliorare l'attività delle desiodasi, enzimi che convertono il T4 in T3, l'ormone pienamente attivo.
I ricercatori concludono sostenendo che i dati non sono ancora sufficienti a dare indicazioni per la rimozione del glutine nella dieta delle persone con Hashimoto, in particolare con l'uso di alimenti glutenfree arricchiti in grassi, sale e zuccheri che sono veri e propri cibi spazzatura.
Un test sul sangue messo a punto dall'Università di Salerno
potrebbe far diagnosticare la celiachia senza bisogno della biopsia intestinale.
Aggiornamento 19/1/2024
La diagnosi di celiachia in persone con anticorpi oltre un certo livello potrebbe essere fatta anche senza biopsia duodenale
La sensibilità al grano (o al glutine) non celiaca, è relativa a un meccanismo immunitario che non coinvolge le allergie classiche. L'attivazione immunologica riguarda il sistema innato, lo stesso attivato dai batteri patogeni mediante il TLR2 e 4. È quindi probabile un coinvolgimento del microbiota alterato e della permeabilità intestinale. Non esistono test attendibili per diagnosticarla, se non con una temporanea eliminazione e reintroduzione. Può dare sintomi intestinali ed extraintestinali (come stanchezza, mal di testa, sensazione di confusione mentale e depressione), e può essere dovuta sia al glutine che ad altre sostanze presenti nel grano e simili. Il glutine, mal digerito per la presenza di molti residui di prolina resistenti ai nostri enzimi, dà luogo alla formazione di peptidi immunogenici che creano stress ossidativo. Anche gli inibitori dell'amilasi-tripsina (ATI) "disturbano" i nostri enzimi digestivi e determinano infiammazione e attivazione dell'immunità. Inoltre anche i FODMAP presenti nei grano possono determinare sintomi intestinali. Il quadro è per questo complesso e difficilmente comprensibile. La dieta è comunque il miglior approccio.
I FODMAP (zuccheri fermentabili) sono una nota causa di problemi intestinali. La loro rimozione deve essere fatta seguiti da un esperto. Devono essere inoltre reintrodotti in quantità accettabili perché la loro esclusione a lungo termine rischia di impoverire il microbiota, portare a costipazione e altri problemi.
Il lattosio è causa di intolleranza riscontrata con il test di malassorbimento, che comunque non è affidabile al 100%. Lo zucchero non digerito viene fermentato dai batteri e induce dolore addominale, gonfiore e diarrea. Alcuni hanno paradossalmente stipsi o problemi extraintestinali.
"Le opzioni terapeutiche comprendono una serie di approcci, tra cui l’adozione di una dieta a basso contenuto di lattosio, l’uso di sostituti orali dell’enzima lattasi, l’impiego di probiotici per stimolare la produzione batterica di lattasi nel colon e potenzialmente l’impiego di prebiotici per modificare il microbiota del colon". Tra i probiotici, Limosilactobacillus reuteri DSM 17938 (Lactobacillus reuteri), e Lactobacillus acidophilus DDS-1 appaiono i migliori, tra le fibre i GOS (promuovono la proliferazione di bifidobatteri). La dieta con poco lattosio può essere tollerata dalla maggior parte delle persone.
L'intolleranza al fruttosio ereditaria include un difetto nel metabolismo cellulare del fruttosio. Il trattamento prevede di evitare fruttosio, sorbitolo e saccarosio.
La compliance alla dieta è fondamentale per garantire un'aspettativa di vita corretta. Il fruttosio infatti crea in queste persone danno renale ed epatico perché non metabolizzato. In acuto può portare a problemi blandi come nausea e disconfort intestinale, ma anche acidosi e ricovero in terapia intensiva.
Dato che la riduzione del consumo di frutta e verdura è un "requisito dietetico", si consiglia l'integrazione quotidiana con un multivitaminico per prevenire carenze di micronutrienti, in particolare di vitamine idrosolubili, soprattutto la C.
L'intolleranza al fruttosio non ereditaria è invece legata alla difficoltà dell'intestino ad assorbire il fruttosio, che è un FODMAP.
L'intolleranza all'istamina (HIT) è legata a un difetto di degradazione dell'istamina proveniente dalla dieta (o formatasi durante la digestione). L'istamina determina l'attivazione di diverse vie, comprese immunitarie.
"L'istamina viene metabolizzata attraverso due vie: metilazione da parte dell'istamina N-metiltransferasi (HNMT), presente nella maggior parte dei tessuti corporei, e degradazione ossidativa da parte della diammina ossidasi (DAO), che è un enzima secretorio situato principalmente nella mucosa dell'intestino tenue e nei reni. Un’elevata disponibilità di istamina può derivare da vari fattori, tra cui la sovrapproduzione endogena di istamina dovuta ad allergie, mastocitosi, sanguinamento gastrointestinale o maggiore assunzione di istidina o istamina dal cibo o dall’alcol. Tuttavia, le prove attuali relative all’aumento dei livelli plasmatici di istamina nei pazienti con intolleranza all’istamina sono limitate. Una proposta recente suggerisce inoltre che l’HIT possa derivare da un’alterazione del microbiota intestinale con una maggiore abbondanza di batteri che secernono istamina nell’intestino".
La ridotta attività di DAO è la probabile causa di intolleranza e può essere dovuta a difetto genetico o fattori ambientali (farmaci, permeabilità intestinale). Non esistono metodi diagnostici accettati.
La dieta a basso contenuto di istamina è quella raccomandata, ma in realtà non esistono forti prove da RCT sull'efficacia. Inoltre le liste di vari lavori non corrispondono e alcuni alimenti come spinaci, ananas e frutta secca, pur avendo poca istamina, stimolano il suo rilascio dai mastociti.
L'uso dell'enzima DAO esogeno e degli antistaminici spesso è consigliato come cura complementare.
La celiachia si presenta solitamente con disturbi gastrointestinali, ma in casi più rari può avere manifestazioni extraintestinali (neurologiche, dermatologiche, ematologiche, altre malattie autoimmuni). Nella foto i sintomi che dovrebbero indurre a indagare sul morbo celiaco.
Chi ha diagnosi di malattia, deve obbligatoriamente passare a una dieta priva di glutine. Questo espone a carenze nutrizionali e osteoporosi e per questo bisogna verificare periodicamente i segni di malnutrizione (emocromo, vitamina D, B12, folati, ferro, calcio)

Uno dei meccanismi che innesca la celiachia sembra essere la metabolizzazione del glutine da parte di P. aeruginosa, patogeno opportunista. Probabilmente anche altri batteri hanno effetto simile. La metabolizzazione grazie all'enzima batterico elastasi determina una modifica nel glutine che stimola particolari cellule immunitarie (T CD4+) attraverso il meccanismo di presentazione dell'antigene presente nell'epitelio legato al "Complesso maggiore di istocompatibilità epiteliale di classe II". Sono tutte parole complicate ma il succo è che è necessario quel tipo di modifica al glutine per fare in modo di "istruire" le cellule T a essere reattive con il glutine da lì in poi, una volta che sono entrate in contatto con quel tipo di glutine modificato.
Speculando, possiamo pensare che antibiotici e dieta con poche fibre possano favorire un aumento di patogeni opportunisti e quindi aumentare i casi di celiachia, ovviamente solo nelle persone predisposte.
Ricordo anni fa un gastroenterologo che mi era andato contro dicendo che il microbiota non aveva ruolo nella celiachia e che lui aveva diverse pubblicazioni. Gli risposi che io ne avevo nel campo microbiota e magari ne capivo qualcosa anch'io. Forse pensava fosse una punizione divina. Speriamo si sia aggiornato nel mentre.